Procidentia si riferisce al prolasso completo oltre il livello dell’imene distalmente in modo che l’utero (o la volta vaginale se l’utero è assente) sporga permanentemente dalla vagina.
Il prolasso degli organi pelvici (POP) è definito come la discesa sintomatica di uno o più di: la parete vaginale anteriore, la parete vaginale posteriore e l’apice della vagina (cervice / utero) o della volta (cuffia) dopo isterectomia, secondo la International Continence Society (ICS) definition and standardisation nomenclature 2009. In termini pratici, si riferisce a uno spostamento caudale degli organi pelvici femminili a causa dell’indebolimento dei tessuti di supporto della vagina e dell’utero, con conseguente estrusione degli organi pelvici alla hi genitale. Ci sono stati un certo numero di metodi utilizzati per quantificare il grado di gravità del POP, ma solo un sistema è stato convalidato per la riproducibilità inter e intra-observer, che è il POP quantification (POP-Q) ICS quantification system.
Studi scandinavi che hanno coinvolto donne asintomatiche invitate per la valutazione hanno riferito che il 55 per cento delle donne di età compresa tra 40 e 49 anni aveva, all’esame, POP superiore al secondo grado in almeno un compartimento.1 Delle donne di età compresa tra 50 e 79 anni nello studio Women’s Health Initiative (WHI), 41 per cento aveva POP, con 34 per cento avendo un cistocele, 19 per cento un rettocele e 12 per cento trovato ad avere prolasso uterino. Studi dagli Stati Uniti, guardando le operazioni per POP, suggeriscono che una donna su nove richiederà un’operazione all’età di 80 anni. Tuttavia, poiché molte donne non cercano una valutazione medica, è molto probabile che il carico della malattia nella popolazione sia sottovalutato.
Importanti fattori di rischio includono la parità, poiché l’incidenza del POP aumenta con l’aumentare della parità: fino all ‘ 80% delle donne che hanno avuto quattro o più consegne vaginali avranno POP.1 In quelle donne che sono state in grado di attivare sufficientemente i muscoli del pavimento pelvico, questa incidenza è stata ridotta di quasi il 50 per cento. L’uso di pinze per la consegna aumenta anche il rischio in modo significativo, con altri fattori meno importanti come la durata del travaglio, l’uso di episiotomia, il peso alla nascita e l’isterectomia precedente. Ci sono variazioni razziali, con studi provenienti dagli Stati Uniti che riportano che le donne asiatiche hanno una maggiore incidenza e le donne africane hanno una minore incidenza.3
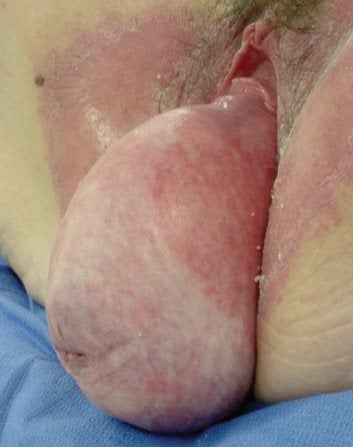
Procidentia è facile da identificare.
I meccanismi di supporto dell’utero e della vagina non sono ancora completamente compresi, ma riguardano una complessa interazione di integrità fasciale e connessioni legamentose alle strutture ossee. Fascia endopelvica circonda la vagina, ma esiste ancora polemica sul fatto che ci sono strati distinti o spazi o se la mucosa vaginale e muscularis si fondono o interdigitare con collagene ed elastina sottomucosa. Questo tessuto simile a un calzino si fonde quindi con la cuffia cervicale cranialmente per integrarsi con i legamenti uterosacrali e cardinali e lateralmente al muscolo ani levatore sottostante che si attacca alla linea arcuata del bacino delle fasce levatrici, che va dalla colonna ischhiatica all’inserzione pubica del puborectalis. Caudalmente la fascia si collega alla membrana perineale e alla muscolatura perineale. Il supporto degli organi urogenitali sono stati segregati in tre diversi livelli: Il livello 1 è il complesso uterosacrale/cardinale cranialmente, il livello 2 la fascia endopelvica che circonda i due terzi superiori della vagina e il livello 3 il terzo inferiore della vagina in quanto si attacca all’ani del levatore e alla membrana perineale.4 In realtà, questo è un sistema integrale di supporto con molteplici potenziali aree di interruzione o debolezza.5 Alla base di questo è un meccanismo di supporto secondario del muscolo ani levatore, e in particolare la “fionda” puborectalis che agisce per sostenere la vagina a livello dello hi levatore, e la cui interruzione è comune dopo il parto vaginale6, predisponendo al POP in età avanzata.7
Un’attenta anamnesi di sintomi urinari, intestinali e coitali è importante per ottimizzare i risultati centrati sul paziente. Ci sono un certo numero di questionari convalidati per questo, ad esempio il questionario del pavimento pelvico australiano.8 L’esame deve quantificare il POP e qualsiasi altra debolezza urogenitale associata. Le indagini richieste con procidentia sono poche, ma l’ecografia renale e l’analisi delle urine a medio flusso possono essere importanti, a causa del potenziale attorcigliamento degli ureteri che porta con conseguente idronefrosi e stasi urinaria dovuta a svuotamento incompleto. Inoltre, alcuni autori hanno suggerito indagini urodinamiche prima dell’intervento chirurgico per aiutare a identificare l’incontinenza urinaria da sforzo occulta e per tentare di prevedere quelle donne con disfunzione invalidante sottostante. La valutazione del POP è in gran parte clinica, aumentata da modalità di imaging come l’ecografia e la risonanza magnetica. Per scopi pratici, anche se tali indagini possono essere utili per un aspetti di ricerca, di solito non sono giustificati.
La gestione può essere non chirurgica, con l’uso di pessari, anche se il successo del trattamento a lungo termine può essere difficile. L’uso di pessari va oltre lo scopo di questo articolo. Qualunque sia il trattamento scelto, la riabilitazione del pavimento pelvico con infermieri continence o fisioterapisti addestrati nella salute pelvica delle donne, è un importante complemento per ottenere un risultato di successo a lungo termine. Spesso, le donne con procidentia hanno scarsa coordinazione del rilassamento e della contrazione dei muscoli pelvici, disfunzione intestinale associata e incontinenza urinaria sottostante e questa complessa gamma di patologie dovrebbe essere gestita come un disturbo pelvico “globale”. Perdita di peso, riduzione del fumo e miglioramento dell’abitudine intestinale, anche se non dimostrato di migliorare il risultato, sono importanti da affrontare prima dell’intervento chirurgico.
Opzioni chirurgiche: per conservare o no?
Questa è un’area controversa e c’è un lavoro limitato per suggerire che la conservazione uterina offra alcun vantaggio. Ci sono una pletora di operazioni con i sostenitori che esaltano i vantaggi di ciascuno in base all’esperienza personale (bias) e studi di coorte limitati, di solito retrospettivi. Quindi le raccomandazioni definitive per la chirurgia sono limitate a studi importanti come riassunti nella Cochrane review. La revisione Cochrane del 2013 suggerirebbe sacrocolpopessi addominale, sia con tecnica aperta o laparoscopica, può offrire un risultato marginalmente migliore per il prolasso uterino o della volta principalmente in termini di lunghezza vaginale e risultati sessuali, nonché tassi di recidiva rispetto agli impianti a maglie vaginali totali. Tuttavia, i tempi operativi erano più lunghi e c’era un periodo più lungo prima di un ritorno al lavoro.
Le opzioni chirurgiche per procidentia includono: isterectomia vaginale con colporrhaphy tradizionale anteriore e posteriore; o isteropessia vaginale che utilizza il complesso del legamento uterosacrale e cardinale; sacrospinous fixation; or abdominal or laparoscopic hysteropexy, with or without mesh.
Surgical options for vault prolapse include: abdominal or laparoscopic sacrocolpopexy, with or without mesh; sacrospinous fixation; McCall culdoplasty; uterosacral fixation – intra- or extra-peritoneal; ileo-coccygeal fixation; or vaginal mesh colpopexy with or without fixation to sacrospinous ligament using biological or synthetic polypropylene.
Colpocleisis is a surgical option for both procidentia and vault prolapse. Come in qualsiasi intervento chirurgico in cui l’utero è conservato, una valutazione endometriale deve essere effettuata allo stesso tempo.
La prova per l’aumento sintetico della maglia è presente per sacrocolpopexy ed i corredi vaginali della maglia.9 Con crescente preoccupazione per le complicazioni di mesh-augmented riparazione vaginale, principalmente a causa della contrazione vaginale, dolore e mesh esposizione post-operatorio, c’è stato un passaggio di nuovo alla riparazione dei tessuti nativi. L’isterectomia vaginale semplice con o senza riparazione vaginale anteriore e posteriore associata è associata a risultati relativamente poveri a lungo termine e logicamente, a meno che la debolezza di livello 1 non sia affrontata al momento dell’intervento chirurgico, semplicemente rimuovendo l’utero a meno che non sia correlato all’allungamento della cervice ha poco senso.
La fissazione sacrospinosa mediante supporti e punti di sutura, o dispositivi riutilizzabili di distribuzione e cattura e dispositivi monouso di cattura della sutura hanno reso questa procedura più facile da eseguire. Tuttavia, è necessaria una dissezione laterale significativa per identificare la porzione del legamento sacrospinoso che è sicura da usare, che è di circa 2 cm cranica e mediale alla colonna vertebrale ischhiatica. I rischi includono la distribuzione troppo profonda, con conseguente lesione al fascio pudendo o ai vasi glutei inferiori o al nervo sciatico. Il dolore al gluteo può essere una complicazione di questa procedura, ma con i dispositivi di cattura più recenti sembra essere ridotto e limitato nella durata. Il dolore severo persistente che dura più di 48 ore può richiedere il rilascio delle suture. Anche se tradizionalmente unilaterale, a causa delle preoccupazioni di tethering e tenting della vagina, la fissazione bilaterale è sempre più intrapresa con elevazione eccellente e può essere fatta senza legare doloroso. I risultati a lungo termine suggeriscono tassi di recidiva più elevati, rispetto alla sacrocolpopessi, e quando intrapresi posteriormente possono causare un aumento del prolasso del compartimento anteriore de novo. La fissazione anteriore, sebbene tecnicamente più impegnativa, può migliorare questo risultato e alcuni centri sostengono una fissazione a quattro punti, che incorpora sia il supporto di livello 1 anteriore che posteriore per superare questo.
La fissazione uterosacrale può essere effettuata al momento dell’isterectomia quando l’anatomia è più facile da definire o mediante plicazione per il risparmio uterino e alcuni studi hanno suggerito buoni risultati.10,11 Per il prolasso della volta, la fissazione intra-peritoneale può essere tecnicamente impegnativa e tutte queste procedure comportano un aumentato rischio di lesioni ureteriche. La fissazione extra-peritoneale ha anche dimostrato di avere buoni risultati ed evita di entrare nella cavità addominale.12
La fissazione ileococcigea è tecnicamente più semplice, ma si traduce in tassi di successo più bassi. Il McCall, o una procedura modificata di McCall che utilizza i legamenti uterosacrali, è una procedura relativamente semplice che si traduce in una buona correzione anatomica. Colpocleisis comporta la chiusura permanente della mucosa vaginale anteriore e posteriore denudata, con l’obiettivo di cancellare la cavità vaginale. È adatto per gli anziani e ha una morbilità relativamente bassa.
In sintesi, il trattamento chirurgico ottimale di procidentia dipende dai risultati focalizzati sul paziente, tra cui il desiderio di mantenere i rapporti sessuali, il desiderio di mantenere il suo utero e la storia della precedente chirurgia pelvica. In questa fase, sono necessari ulteriori studi per chiarire il miglior trattamento per questa malattia allo stadio terminale.
- Samuelsson E, Victor A, Svardsudd K. Determinanti dell’incontinenza urinaria in una popolazione di donne giovani e di mezza età. Acta Obstet Gynecol Scand. 2000;79(3):208-15. PubMed PMID: 10716302.
- Thakar R, Stanton S. Gestione del prolasso genitale. BMJ. 2002;324(7348):1258-62.
- Hendrix SL, Clark A, Nygaard I, Aragaki A, Barnabei V, McTiernan A. Prolasso dell’organo pelvico nell’iniziativa per la salute delle donne: gravità e gravidità. Sono J Obstet Gynecol. 2002;186(6):1160-6.
- DeLancey JO. L’anatomia del pavimento pelvico. Parere corrente in Ostetricia & Ginecologia. 61994 bis, pag. 313-43.
- Petros PE, Ulmsten UI. Una teoria integrale dell’incontinenza urinaria femminile. Considerazioni sperimentali e cliniche. Acta Obstet Gynecol Scand Suppl. 1990;153:7-31. PubMed PMID: 2093278.
- Dietz HP. Funzione Levator prima e dopo il parto. ANZJOG. 2004;44(1):19-23.
- Andrew BP, Shek KL, Chantarasorn V, Dietz HP. Ingrandimento dello hi del levatore nel prolasso dell’organo pelvico femminile: causa o effetto? ANZJOG.
2013; 53(1):74-8. doi: 10.1111 / ajo.12026. PubMed PMID: 23278472. - Baessler K, O’Neill SM, Maher CF, Battistutta D. Australian pelvic floor questionnaire: un questionario convalidato del pavimento pelvico somministrato dall’intervistatore per la clinica e la ricerca di routine. Int Urogynecol J Disfunzione del pavimento pelvico. 2009;20(2):149-58. Epub 2008/10/30. doi: 10.1007 / s00192-008-0742-4. PubMed PMID: 18958382.
- Maher CF, Feiner B, DeCuyper EM, Nichlos CJ, Hickey KV, O’Rourke P. Laparoscopic sacral colpopexy versus total vaginal mesh for vaginal vault prolapse: a randomized trial. Sono J Obstet Gynecol. 2011;204(4):360 e1-7. Epub 2011/02/11. doi: 10.1016 / j.ajog.2010.11.016. PubMed PMID: 21306698.
- Shull BL, Bachofen C, Coates KW, Kuehl TJ. Un approccio transvaginale alla riparazione di siti apicali e altri associati di prolasso dell’organo pelvico con legamenti uterosacrali.. Sono J Obstet Gynecol. 2000; 183(6): 1365-73; discussione 73-4.
- Haylen BT, Yang V, Vu D, Tse K. Midline uterosacral plication anterior colporrhaphy combo (MUSPACC): relazione chirurgica preliminare. Int Urogynecol J. 2011;22(1):69-75. Epub 2010/08/27. doi: 10.1007 / s00192-010-1242-x. PubMed PMID: 20740357.
- Fatton B, Dwyer PL, Achtari C, Tan PK. Sospensione bilaterale della volta vaginale uterosacrale extraperitoneale: una serie di casi longitudinali di follow-up di 2 anni di 123 pazienti. Int Urogynecol J Disfunzione del pavimento pelvico. 2009;20(4):427-34. Epub 2009/01/23. doi: 10.1007 / s00192-008-0791-8. PubMed PMID: 19159055.