Procedure di imbracatura
Le operazioni di imbracatura sono alcune delle procedure anti-incontinenza più antiche eseguite. Si sono evoluti da un tentativo di sostenere sia l’uretrae ricreare o aumentare il tono dello sfintere uretrale perso per lesioni o atrofia. Theseprocedures sono progettati per restringere l’uretra, fornire urethralsupport, aumentare la pressione di chiusura uretrale (UCP) byexternal compressione, e ripristinare l’angolo uretrovesical posteriore.7 Il concetto secondo cui le procedure di sling aumentano l’UCP è stato recentemente messo in discussione perché alcuni studi di follow-up non sono riusciti a mostrare un aumento significativo.8,9 Sebbene non vi sia un paziente tipico quando si tratta di trattare l’incontinenza urinaria, molti uroginecologi riservano procedure di imbracatura per i pazientiche hanno avuto precedenti procedure anti-incontinenza senza successo. Questi pazienti sono spesso gravemente incontinenti e mostrano poca o nessuna mobilità uretrale durante gli aumenti della pressione intra-addominale. Il loro UCP è generalmente basso (< 20 cm H2O) e hanno basse pressioni del punto di perdita di Valsalva (< 60 cmH2O). Questi sono i criteri diagnostici generalmente accettati per la carenza intrinsecafintere.
La moderna procedura di fionda si è evoluta da un’operazione descritta da Giordanoin 1907, in cui i lembi muscolari di gracilis sono stati trapiantati vicino all’uretra. Nel 1917, i chirurghi Goebell, Frankenheim e Stoeckel svilupparono una procedura di fionda usando il muscolo piramidale con fascia rettale attaccata. Dopole pance muscolari sono state sezionate libere al livello della sinfisi, le estremità sono state passate dietro l’osso pubico e suturate sotto l’uretra. Anche il collo vescicale era plicato. Il 1930 vide la diminuzione delle imbracature muscolofasciali e l’avvento di imbracature composte solo di fascia. Nel 1942, Aldridge descrisse un’operazione che assomigliauna variante della procedura di fionda eseguita ancora oggi. Ha sezionato strisce bilaterali di fascia retto dall’aspetto anteriore delmuscolo, lasciando le porzioni mediali attaccate al muscolo. Le strisce della fascia sono state poi tunnel attraverso il muscolo, passato dietro thesymphysis e suturato sotto l’uretra. Gli anni successivi hanno portato l’uso di materiali sintetici per imbracature e l’uso di ponti di sutura e imbracature patch.10 Le imbracature attuali sono solitamente composte da fascia, o donortessue cadaverico o tessuto raccolto dal paziente stesso al momento dell’operazione.
I tassi di polimerizzazione con le procedure di imbracatura sono segnalati tra il 70% e il 95%.11,12 I risultati sono simili indipendentemente dal tipo di materiale utilizzato. La variabilità deriva dalle differenze nella tecnica, nella definizione di cura e nella lunghezza del follow-up. Anche se i rapporti di tassi di cura sono abbondanti, documentationof complicazioni precoci e tardive è scarsa. Inoltre, ai rischi di emorragia, infezione e lesioni agli organi locali, unodeve considerare l’effetto della procedura sull’annullamento. Esiste un rischio dal 2% al 30% di disfunzione o ritenzione invalidante grave.13 Questa stima si basa principalmente sull’osservazione e necessita di ulteriori studi. L’instabilità del detrusore e i vari sintomi irritativi della vescica come la frequenza e l’urgenza si verificano ovunque dal 2% al 50% dei pazienti.14 Sfortunatamente, è difficile prevedere quali pazienti avranno questicomplicazioni. Questi sintomi spesso diminuiscono con il tempo e di solito possonoessere trattati farmacologicamente. Le complicazioni meno comuni includono erosionof il materiale dell’imbracatura (più comune con le imbracature sintetiche), fistulaor la formazione del tratto del seno, la lesione del nervo o l’intrappolamento e l’abscessformation. Come accennato in precedenza, a causa del più alto tasso percepito di potenziali complicanze, molti chirurghi pelvici continuano aeseguire un’uretropessi retropubica come la loro chirurgia primaria anti-incontinenza.
Operazioni retropubiche
Entrambe le operazioni descritte in questa sezione hanno come obiettivo comune l’identificazione di forti tessuti periuretrali vicino al collo della vescicola e la sutura di questi tessuti ad una struttura di supporto attaccata al pube. Questo serve a restituire il collo della vescica a una localizzazione intra-addominale in modo che veda le stesse pressioni transmurali della vescica. È stato dimostrato che la pressione di chiusura uretrale aumenta e diminuisce dopo queste procedure e quindi non si ritiene che svolga un ruolo nel loro meccanismo di raggiungimento della continenza.15,16
MARSHALL-MARCHETTI-KRANTZ
Nel 1949, Marshall riportò l’osservazione empirica che suturando iltessuti periuretrali all’osso pubico alleviava lo stress urinario incontinenzadopo aver esaminato un paziente con incontinenza iatrogena dopo la resezione vescicalecollo.17 La descrizione originale richiedeva la sutura cromica numero 1, ma sia le procedure MMK che Burch sono ora tipicamente eseguite con suture permanenti. L’accesso allo spazio retropubico è ottenuto come descritto. Il collo della vescica viene identificato posizionando la mano non dominante nella vagina e palpando il bulbo di Foley con l’indice e il medio. Mentre si alzano le dita vaginali, viene utilizzato un dissettore Kittner per posizionare la controtrazione sul tessuto adiposo sovrastante la periurethralfascia (Fig. 2A inserto). Un delicato movimento di spazzamento pulisce facilmente il grasso, rivelando la fascia bianca sottostante. Questa dissezione permette al chirurgo di prendere buoni morsi di tessuto e favorisce l’aderenza del tessuto periuretrale alla parte posteriore della sinfisi. L’elevazione del dito vaginale consente all’operatore di posizionare una figura otto, a tutto spessore (escludendo l’epitelio vaginale se possibile) morso di tessuto (vedereinsieme di Fig. 2 TER). Una singola sutura è posizionata su entrambi i lati della giunzione uretrovesicain questo modo. Ogni sutura viene quindi fissata al periostio ofibrocartilage dell’osso pubico in modo tale che il collo vescicaleè appena messo in contatto con la sinfisi pubica (Fig. 3). La lesione alla vescica e agli ureteri è esclusa con cistoscopia, sovrapubictelescopy o cistotomia intenzionale. Poiché l’efficienza postoperatoria è imprevedibile, un catetere sovrapubico è il metodo preferito per il drenaggio della vescica.
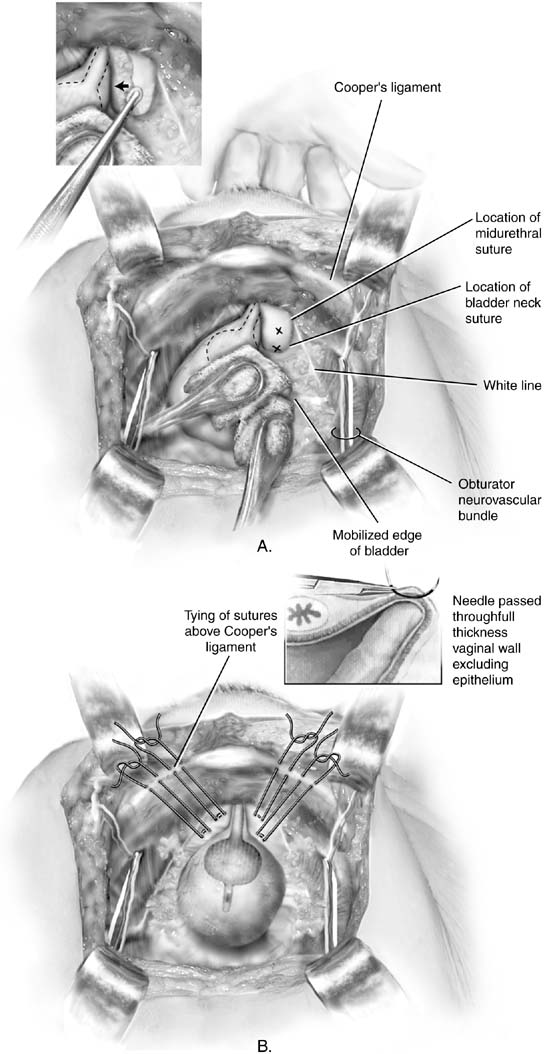 Fig. 2. A. Burch colposuspension. La vescica viene delicatamente mobilizzata all’oppostolato usando bastoncini di spugna. La parete vaginale anteriore è elevata dal dito medio della mano non dominante del chirurgo. La posizione delle suture deve essere di almeno 2 cm lateralmente all’uretra prossimalee al collo della vescica. Xs segna il posizionamento ideale delle colposospensioni Burch. Inset: La parete vaginale anteriore sul lato destro è beingelevated da un dito vaginale. Un dissettore Kittner viene passato sopradel dito, mobilitando il grasso medialmente. B. Burch colposuspension. Le suture sono state posizionate in modo appropriato su ciascunolato dell’uretra prossimale e del collo della vescica. Figura – otto morsisono presi attraverso la vagina. Vengono utilizzate suture a doppio braccio in modo che la fine di ogni sutura possa essere sollevata attraverso il legamento ipsilateralCooper, consentendo così di legare le suture sopra il legamento. Inserto: Dettaglio della sutura che viene posizionata sopra il dito vaginale del chirurgo. La sutura dovrebbe includere spessore pienoparete vaginale, escluso l’epitelio. (Baggish MS, Karram MM,: Atlasof Anatomia pelvica e Chirurgia ginecologica. NewYork, Harcourt, 2001.)
Fig. 2. A. Burch colposuspension. La vescica viene delicatamente mobilizzata all’oppostolato usando bastoncini di spugna. La parete vaginale anteriore è elevata dal dito medio della mano non dominante del chirurgo. La posizione delle suture deve essere di almeno 2 cm lateralmente all’uretra prossimalee al collo della vescica. Xs segna il posizionamento ideale delle colposospensioni Burch. Inset: La parete vaginale anteriore sul lato destro è beingelevated da un dito vaginale. Un dissettore Kittner viene passato sopradel dito, mobilitando il grasso medialmente. B. Burch colposuspension. Le suture sono state posizionate in modo appropriato su ciascunolato dell’uretra prossimale e del collo della vescica. Figura – otto morsisono presi attraverso la vagina. Vengono utilizzate suture a doppio braccio in modo che la fine di ogni sutura possa essere sollevata attraverso il legamento ipsilateralCooper, consentendo così di legare le suture sopra il legamento. Inserto: Dettaglio della sutura che viene posizionata sopra il dito vaginale del chirurgo. La sutura dovrebbe includere spessore pienoparete vaginale, escluso l’epitelio. (Baggish MS, Karram MM,: Atlasof Anatomia pelvica e Chirurgia ginecologica. NewYork, Harcourt, 2001.)
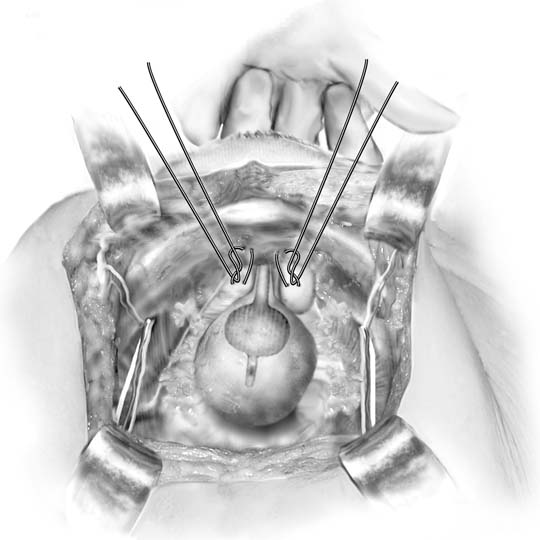 Fig. 3. Procedura Marshall-Marchetti-Krantz. Una sutura viene posizionatabilateralmente a livello del collo della vescica e poi nel periostio della sinfisi pubica. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
Fig. 3. Procedura Marshall-Marchetti-Krantz. Una sutura viene posizionatabilateralmente a livello del collo della vescica e poi nel periostio della sinfisi pubica. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
BURCH COLPOSUSPENSION
La procedura Burch è stata descritta nel 1962 dopo che l’originatore della procedura non era in grado di trovare un periostio adeguato in un paziente anziano nel quale stava cercando di eseguire una procedura MMK.18 Lo spazio retropubico viene inserito e preparato come descritto per la MMKprocedure. Due punti di sutura permanenti sono posizionati su entrambilato del collo della vescica. Le suture prossimali sono poste 2 cm lateralto il collo della vescica, e le suture distali sono poste 2 cm lateralto il terzo prossimale dell’uretra (vedi Fig. 2 BIS). Le estremità di ogni sutura poi sono passate attraverso il legamenteither di Cooper dall’uso di un ago curvo di Mayo o usando il doppio armedsuture. Una volta posizionate tutte le suture, il chirurgo eleva la vagina mentre un assistente lega le suture con i nodi sopra il legamento di Cooper (vedi Fig. 2 TER). Le suture distali sono legate per prime. Al termine, il chirurgo dovrebbeessere in grado di passare facilmente due dita tra l’osso pubico e l’uretra. I ponti di sutura non sono problematici e sono comunemente presenti. Si raccomanda una valutazione intravesica per garantire che non si siano verificate lesioni vesciche o ureterali.
Sono stati descritti anche approcci laparoscopici alla procedura di Burch. Gli studi retrospettivi e osservazionali suggeriscono che i tassi di cura sono simili alle procedure aperte.19 Sono stati pubblicati tre studi prospettici che confrontano queste due tecniche. Burtonin 1994 e Su in 1997 hanno trovato l’approccio aperto per essere superiore (97% vs. 73% e 96% vs. 80%, rispettivamente).20,21 Fatthy e soci hanno riportato tassi di cura simili per la procedura apertarispetto a un approccio laparoscopico modificato seguito-fino a 18 mesi (85% vs. 88%) e ha trovato meno morbositàe una degenza ospedaliera più breve nel gruppo laparoscopico.22 Purtroppo, è difficile effettuare confronti tra l’approccio aperto e quello laparoscopico secondari ad una moltitudine di variazioni tecniche (come l’approccio reale) rispetto alla procedura tradizionale.
I tassi di cura per le procedure retropubiche sono simili, dal 65% al 90%, da 1 a 10 anni.23,24 Infatti, il singolo studio prospettico randomizzato che ha confrontato il Burch con le procedure MMK non ha trovato alcuna differenza significativa nel tasso di guarigione.23 Queste procedure hanno superato la prova del tempo, e non vi è a lungo termsuccess tasso di dati. Ciò è particolarmente vero per la procedura Burch, cheè la più studiata delle due operazioni. Sembra che gli straordinari, il tasso di cura delle sospensioni retropubiche diminuisca stabilmente dal 90% a 1 anno a circa il 70% entro 10 anni dopo l’intervento, prima di raggiungere un plateau dal 65% al 70% nei pazienti che sono stati seguiti più di 20 anni.24 Complicazioni delle procedure retropubiche sono simili alle procedure di fiondacon alcune differenze di incidenza. Poiché più dissezione è procedure retropubic di neededfor confrontate con le procedure dell’imbracatura, uno anticipatea l’incidenza più alta di complicazioni infettive ed emorragiche, preoccupazione butless circa erosioni e formazione del tratto del seno. Il rischio di instabilità del detrusore de novo è riportato dal 5% al 27%, ma Alcalayand associati hanno riportato su pazienti con follow-up di 10 anni con un’incidenza del 14%. Hanno anche segnalato la disfunzione del 22%.25 Una complicazione unica alle sospensioni retropubiche è l’insorgenza di osteite pubica, che si verifica in un massimo di 2.5% dei pazienti sottoposti alla procedura MMK. Studi a lungo termine della procedura di Burchhanno mostrato una significativa incidenza di formazione di prolasso. Rectocele hasbeen notato in 11% a 25% e enterocele in 4% a 10% ofpatients seguito-up 10 a 20 anni.24
Riparazione paravaginale
Una discussione sulla riparazione paravaginale è inclusa qui perché è una procedura aretropubica. Non dovrebbe essere considerato un anti-incontinenzaoperazione primaria. L’obiettivo di questa operazione è riparare uno specificodifetto anatomico: separazione di uno o entrambi i lati dell’amaca endopelvicfasciale che normalmente si inserisce nella fascia arcus tendineusepelvis (linea bianca) sul fianco pelvico. In passato, è stato usato come mezzo per trattare l’incontinenza da stress.26 Anche se farà alcune donne continente, presumibilmente per elevazione del collo della vescica, non produce un risultato duraturo. Come Colombo andcolleagues hanno mostrato, la procedura di Burch è chiaramente superiore per thetreatment di incontinenza.27 Nei pazienti con difetti paravaginali con cistocele risultante associato all’incontinenza da stress, è stata descritta una procedura chiamata paravaginale plus. In questa procedura, i difetti paravaginali vengono riparaticome descritto nel paragrafo successivo, e le suture colposospensionesono posizionate come descritto in precedenza (Fig. 4). Per eseguire la riparazione paravaginale addominale, si ottiene l’accesso ala spazio retropubico come descritto in precedenza. La colonna vertebrale ischhiatica ela fascia arcus tendineus attaccata dovrebbe essere identificata. Difetti paravaginalitipicamente sono facilmente evidenti come una porzione staccata della vaginadalla linea bianca(Figs. 5A e 5C). Usando la mano non dominante, il chirurgo eleva il solco anterolateralevaginale sul lato del difetto. Un full-thickness (excludingepithelium) figura otto morso di vaginale tissueis preso con sutura permanente vicino all’apice vaginale e poi fixedto la linea bianca o fascia del muscolo interno dell’otturatore 1 a 2 cm from la colonna vertebrale ischhiatica. Questo è legato. Quindi, procedendo distalmente, treo quattro suture simili sono posizionate in modo tale che la sutura finaleè il più vicino possibile al ramus pubico (vedi Fig. 5 TER).
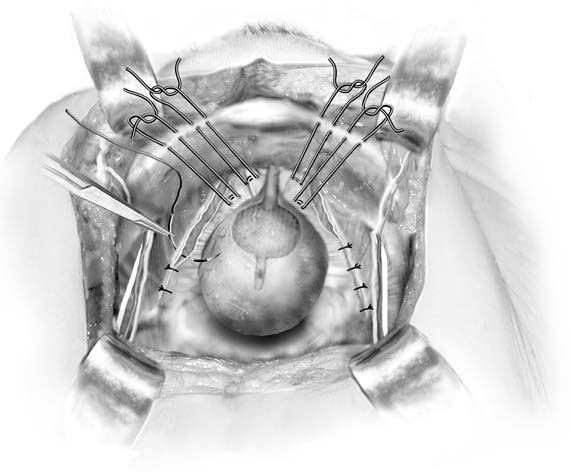 Fig. 4. Paravaginale più. Nei pazienti con difetti paravaginali e stress urinarioincontinenza, i difetti paravaginali vengono riparati e quindi vengono posizionate le colposospensioni di Burch. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
Fig. 4. Paravaginale più. Nei pazienti con difetti paravaginali e stress urinarioincontinenza, i difetti paravaginali vengono riparati e quindi vengono posizionate le colposospensioni di Burch. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
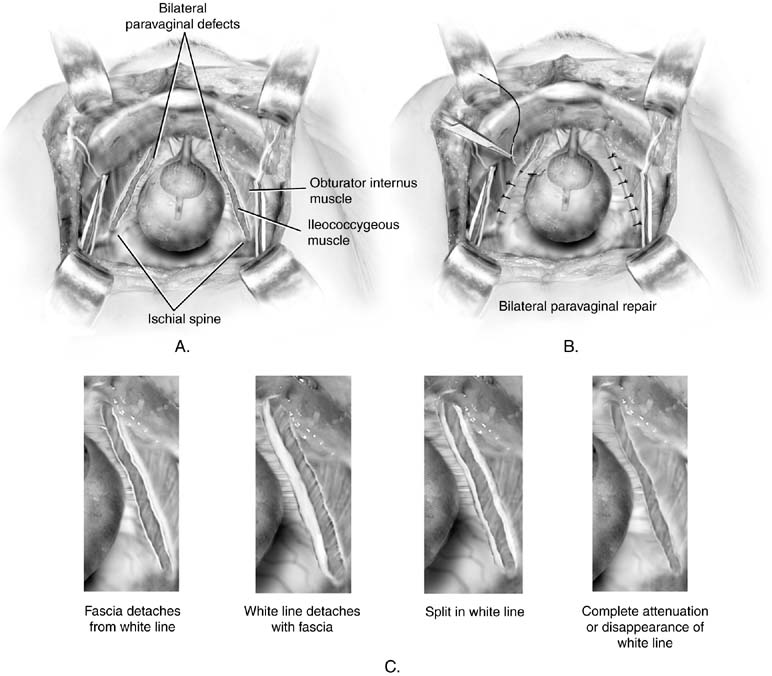 Fig. 5. A. Difetto paravaginale. I difetti bilaterali sono illustrati. B. Riparazione del difetto paravaginale retropubico. I difetti vengono riparati posizionando la prima sutura appena distale alla colonna ischhiatica e lavorando verso la sinfisi. C. Difetto paravaginale. Sono illustrati quattro potenziali risultati anatomici in pazienti con difetti paravaginali. Tutto il risultato in una caduta di thevagina con la sua fascia sottostante dalla parete laterale pelvica laterale. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
Fig. 5. A. Difetto paravaginale. I difetti bilaterali sono illustrati. B. Riparazione del difetto paravaginale retropubico. I difetti vengono riparati posizionando la prima sutura appena distale alla colonna ischhiatica e lavorando verso la sinfisi. C. Difetto paravaginale. Sono illustrati quattro potenziali risultati anatomici in pazienti con difetti paravaginali. Tutto il risultato in una caduta di thevagina con la sua fascia sottostante dalla parete laterale pelvica laterale. (Baggish MS, Karram MM, : Atlante di anatomia pelvica e Chirurgia ginecologica. New York, Harcourt, 2001.)
Sfintere artificiale
L’uso di uno sfintere artificiale per trattare l’incontinenza da stress urinariopuò essere appropriato in alcuni casi di grave perdita di urina. È un dispositivo impiantabile che occlude l’uretra ma può essere aperto volontariamente, permettendo al paziente di svuotare la vescica. A causa della difficoltàtecnica incontrata nel collocare un dispositivo di questo tipo e del gruppo abbastanza limitato di pazienti appropriati, questo mezzo di trattamento non ha ottenuto un’ampia accettazione.
Gli sfinteri urinari artificiali furono usati per la prima volta nel 1972. Diverse modifiche hanno portato a dispositivi avanzati costituiti da un bracciale,un pallone di regolazione della pressione e una pompa di controllo (Fig. 6). Il bracciale è posizionato attorno al collo della vescica e il palloncino èfissato nello spazio retropubico. La pompa è posizionata per via sottocutaneauna delle grandi labbra (Fig. 7). Il bracciale è normalmente nello stato attivato, in cui è gonfiato, cosìcongelando il collo della vescica chiuso. Il palloncino vede cambiamenti nella pressione intra-addominale e regola in modo incrementale la pressione applicata al bracciale. Quando il paziente ha bisogno di annullare, lei comprimela pompa situata nel suo labium, che disattiva il bracciale. Il cuffautomatically comincia a reinflate, ma prende 3 minuti per farlo, permittingthe paziente per svuotare.
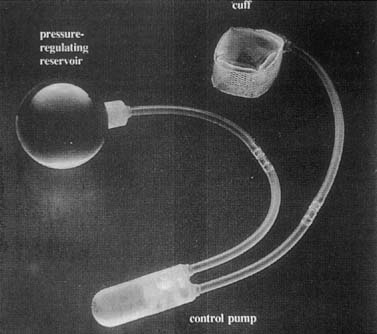 Fig. 6. AMS 800 sfintere urinario artificiale. C’è un piccolo pulsante sul controlpump per l’attivazione e la disattivazione del dispositivo . (Walters MD, Karram MM,: Uroginecologia e Chirurgia pelvica ricostruttiva, 2nd ed. Saint Louis, Mosby, 1999.)
Fig. 6. AMS 800 sfintere urinario artificiale. C’è un piccolo pulsante sul controlpump per l’attivazione e la disattivazione del dispositivo . (Walters MD, Karram MM,: Uroginecologia e Chirurgia pelvica ricostruttiva, 2nd ed. Saint Louis, Mosby, 1999.)
La natura complessa del dispositivo rende i pazienti immotivati e non esterniportanti candidati a questo intervento. Altre controindicazioni includonoattività eccessiva che non può essere controllata con farmacoo biofeedback e reflusso vescico-ureterale di alta qualità. C’è ancheil rischio di infezione, erosione e malfunzionamento del dispositivo. I tassi di successo a breve termine con lo sfintere artificiale sono segnalati per essere 68% a 100%, ma i tassi di complicazione meccanica sono alti come 21%.14,28 Inoltre, le donne sembrano essere più suscettibili alle erosioni con questa procedura rispetto agli uomini, con un massimo del 56% delle donne che sperimenta questa complicazione rispetto al 23% negli uomini.29 Una recente serie di 68 donne che sono state seguite per una media di 12 anni ha riportato un tasso complessivo di continenza dell ‘ 81%, ma solo 25 (37%) avevano il dispositivo originale ancora in funzione, il 17% aveva il dispositivo sostituito per guasto meccanico e il 46% aveva il dispositivo rimosso per infezione da erosione.30