- 腎不全とは何ですか–急性
- 腎不全に関する統計–急性
- 腎不全の危険因子–急性
- 腎不全の進行–急性
- 腎不全の症状–急性
- 腎不全の臨床検査–急性
- 腎不全はどのように診断されますか?
- 腎不全–急性はどのように治療されますか?あなたの腎臓は、多くの機能を実行するのに役立つ、体内の2つの非常に重要な器官です。
- 腎不全–急性参照
- 腎不全とは何ですか–急性
- 腎不全に関する統計–急性
- 腎不全の危険因子–急性
- 腎不全の進行–急性
- 腎不全の臨床検査–急性
- 腎不全–急性はどのように診断されますか?医師があなたの腎臓の問題を診断し、現在の腎不全の程度を評価するのに役立つさまざまな検査があります。 これらには以下が含まれます: 血液–腎不全の発症に伴い、腎機能を評価し、腎不全の原因を特定するのに役立つ血液検査が頻繁に必要になります。 血液検査-腎不全の発症に伴い、腎機能を評価し、腎不全の原因を特定するのにも役立ちます。 この血液は、通常、あなたの腕の中の静脈のいずれかに挿入された小さな針を介して撮影されます。 血液検査はまた、血液中の酸素および他のイオンおよび電解質のレベルを決定するために、あなたの動脈から採取した血液に行うことができます。 あなたが病院に入院し、急性体調不良である場合、これは通常行われます。尿検査–尿検査はまた、あなたの腎不全の原因を特定するために行うことができます。 尿検査-尿検査は、あなたの腎不全の原因を特定するために 尿のサンプルは、血液、グルコース、タンパク質および他の物質の存在のレベルを測定する棒で試験され、また試験される実験室に送られる。 尿を見直す技術者か医者は顕微鏡の下でサンプルを見、またどの有機体でもサンプルから育てることができるかどうか見ます。心電図(ECG)–心電図(心臓内の電気的活動の尺度)は、腎不全によって引き起こされる可能性のある異常な心臓リズムを検出するために、いくつかの機会にも必 放射線/イメージング–超音波などのイメージング技術は、慢性、長年の疾患と一致している小さな、収縮した腎臓を識別することができます。 泌尿器系、腎臓結石または他の塊の閉塞の存在も同定することができる。多くの場合、肺に液体が集まる可能性があるため、呼吸が困難になると胸部x線も必要になる可能性があります。 他の調査が腎不全の原因を特定できなかった少数の症例では、腎臓からの生検(組織のサンプル)を採取することができます。腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られる測定値もある。 腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られ GFRは腎臓の根本的な機能の考えを私達に与えます。 GFRの減少は、腎不全の進行または脱水または失血による腎臓への血流の減少など、腎臓への重畳された侮辱によるものであり得る。 Gfrの増加は、腎機能の改善を反映して、しばしば良いことです。GFRは、子供、妊娠中の女性、および筋肉量および体重が増加した人々(例えば、肥満患者、ボディビルダー)などの特定のグループの患者ではあまり正確ではない。あなたのGFRの傾向は、あなたの腎機能の進行と改善や悪化のアイデアを医師に提供するのに便利です。 腎不全–急性はどのように治療されますか?
- 腎不全–急性参照
腎不全とは何ですか–急性
あなたの腎臓は、多くの機能を実行するのに役立ちます。 これらの機能のいくつかは下記のものを含んでいます:老廃物を取り払うのを助け、尿を形作り、ナトリウム、カリウムおよび塩化物のような重要な分子のレベルを制御し、血の酸素の収容量が最大限に活用されないとき赤血球の生産を刺激するホルモンを作り出します。
腎臓の急性不全は、突然の急性または慢性の侮辱のために、腎臓の正常な機能が急速に失われる状態です。 これは、彼らが正常な機能を果たすことができず、合併症の範囲をもたらすことを意味する。 これらのいくつかは下記のものを含んでいます:腎臓が通常、ナトリウムおよびカリウムのような分子の尿素およびクレアチニン、高いですか低い集中、赤血球の低い数、尿をきちんと集中し、余分な液体の造り上げる無力のような排泄する老廃物の蓄積。 急性腎不全は重篤な状態として扱われるべきであり、潜在的な医学的緊急事態である。
腎不全に関する統計–急性
腎臓の急性不全はまれな状態ではなく、使用される定義と研究された人口に応じて発生率があります。 病院の集中治療室(Icu)に入院している人は、急性腎不全のリスクが非常に高いです。 大規模な多国籍研究は、急性腎不全の発生率を試してみて、決定するために、複数の国で29000人以上のICU患者を研究した2005年に最近発表されました。 患者は2000年から2001年にかけて、オーストラリアの医療センターや病院を含む54カ国の23の病院で研究された:オースティン-アンド-リパトリエーションメディカルセンター、ウェスタン病院、サー-チャールズ-ゲアードナー病院、フランクストン病院、フリンダースメディカルセンター。 研究期間中に入院した29 269人の重篤な患者のうち、約6%がICU滞在中に急性腎不全を発症した。
連鎖球菌などの細菌による腎臓病の発生率は、オーストラリアの生活水準の向上に伴って徐々に減少しています。 しかし、多くの先住民族のコミュニティでは、連鎖球菌感染症および腎臓病の高い発生率が依然として見られている。 先住民族は、細菌感染後に最終的に腎不全を発症するリスクが、非先住民族と比較して10倍高いと推定されています。
腎不全の危険因子–急性
急性腎不全の最も一般的な原因は、腎臓への血液供給の低下を引き起こす状態である。 腎臓への血液供給が不十分であると、腎機能が異常になります。
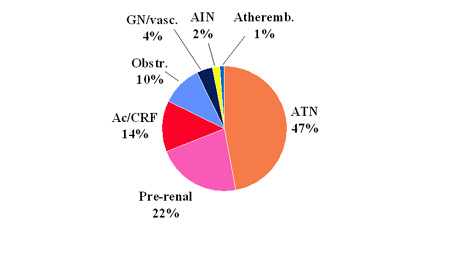
一般的に、急性腎不全の原因は、3つのグループに分けることができます–前腎(すなわち、体の体積と腎臓を供給する血管に影響を与え、腎臓(腎臓内)と後腎(腎臓の後の経路や構造に影響を与える)。原因のこれらのグループの例が含まれます:
前腎(多くの場合、血液供給の減少に起因する):
- 低血圧(低血圧)、脱水、体液喪失、ショックなどの原因による。
- による血液量の減少: 出血、嘔吐、下痢、摂取量の減少、火傷、敗血症、肝疾患、栄養失調。
- 動脈における脂肪および凝塊の蓄積(アテローム塞栓症)、および腎動脈の閉塞などの血管の問題。
- 心筋梗塞(心臓発作)、心不全、肺塞栓(肺の血栓)、心臓弁の機能不全などの原因により、心臓からの出力が低下しました。
腎臓(腎臓自体への損傷):
- 感染症–腎臓自体、または血流内(敗血症など)。
- 毒性薬またはコントラスト–例えばアミノグリコシド抗生物質、非ステロイド性抗炎症薬、テトラサイクリン、ヨウ素コントラスト。 腎臓は身体が薬物および薬物副産物を排泄する主要な手段の1つであるため、上記のような薬物によって引き起こされる損傷を受けやすい。 腎臓への有毒な薬物、伝染および減らされた血液供給は腎不全の共通の原因の1つに貢献できる侮辱のいくつかです;激しい管状の壊死–腎臓内の細
- 腎臓の急性疾患(急性糸球体腎炎):免疫原因、抗体の発症、時には未知の原因によるもの。
- 横紋筋融解症(筋肉組織の崩壊)–筋肉は、傷害、スタチン(コレステロール値を下げるのに使用される)を含む薬物および長期の不活動などの要因によっ これは腎臓に影響を与えることができる血のミオグロビンの解放で起因します。
- 溶血(赤血球の分解)–これはヘモグロビンを放出し、腎臓の細管に損傷を与え、鎌状赤血球病、血管炎および溶血性尿毒症症候群などの状態に起因す次のような腎後(尿路の他の部分における閉塞):
- 結石、凝塊または他のデブリによる尿道/尿管の閉塞。
- 尿路の閉塞は、尿路の閉塞を意味する。
- 尿路の閉塞を意味する。
画像提供マーク*トーマス
腎不全の進行–急性
腎不全患者の予後は、主に根本的な原因と他の病状の有無に依存します。 時間の進行に伴い、原因のより良い理解と最適な治療のために死亡率は減少している。 原因が前腎または後腎である場合、沈殿因子が除去されると、腎臓はしばしば良好な回復を示す。
特に外科および外傷患者で見られるより高い死亡率があります。
集中治療室にいる患者では、50%以上の推定死亡率がある。 これは頻繁に単独で腎不全の複雑化によるよりもむしろ根本的な病気および他の既存の病状が原因です。あなたは腎不全を確立している場合は、廃棄物や流体の蓄積に起因する合併症は、今後数日間で発生することがあります。
二から四日後、カルシウム、リン酸、カリウムの高レベルが開発することがあります。 眠気、しゃっくり、吐き気、簡単にあざ、出血やかゆみ–五から七日後、あなたはを含む尿素の過剰な蓄積から症状が発生することがあります。 終末期の合併症(発生を防止すべきである)には、心臓リズムの異常、肺内の液体の蓄積、心臓および腸の周りの空間への出血が含まれる。
長期的には、結果は腎不全の根本的な原因によって異なります。 ARFからの回復は、通常、生存している患者で発症してから7〜21日の間に開始されます。 いくつかのケースでは、急性腎不全のエピソードの後に腎臓の進行性の悪化および機能不全があるかもしれないと考えられている。 急性腎不全は、患者の約5%で不可逆的であり、高齢患者では16%に増加する。 子供では、腎不全のエピソードは青年期か成年期に腎臓問題を開発することにそれらを傾向がある残すかもしれません。腎不全の症状–急性
あなたの開業医は、あなたの腎不全の原因を特定し、あなたの腎臓の最適な管理を導くのに役立つ特定の質問をすることが 腎不全の原因は、しばしば良好な病歴を得ることによって決定することができる。 答えるべき最も重要な質問の1つは、あなたがまだ尿を生産しているかどうかです。 あなたがまだ尿を生産していない場合、これは医学的緊急事態であり、より積極的な管理が必要です。
あなたの腎不全の原因が急性または慢性であるかどうかを判断するために、医師はしばしば、腎臓の以前の問題や調査があったかどうか、および腎臓の機能を評価するための血液検査があったかどうかを尋ねます。
さらに質問は、あなたの腎不全の特定の原因を特定するために指示することができます:
- 流体損失–あなたは、流体の任意の主要な損失を経験しています–すなわち脱水、嘔吐、下痢、流体錠剤、火傷などを服用しています。
- 薬–あなたの腎臓を損傷したり、最近新しい薬を開始する可能性のある薬を服用していますか? これらの薬には、抗炎症薬、いくつかの抗生物質および血圧錠剤が含まれる。
- あなたはあなたの尿の変化に気づいたことがあります–例えば、血液、痛み、泡立ち、貧しい尿流、尿の通過が困難、尿の量の減少または増加、ドリブル。
- 疲労、衰弱、体重と食欲の喪失、嘔吐、息切れ、あざ、かゆみ、骨の痛みなど、過去に長く立っている腎不全を示唆する症状を経験したことがありますか。
腎不全の臨床検査–急性
医師があなたを検査するとき、彼または彼女は以下の領域に集中することができます:
体の流体バランス
あなたが尿の最小量を生産している場合は、低血圧、心拍数の増加と乾燥肌や粘膜を持っている、これはボリューム枯渇/不全の状態を示唆しています。 体内の水分保持量が多すぎるという兆候は、2kg以上の水分を摂取するまで現れません。心不全や重度の高血圧(高血圧)の兆候は、腎臓の機能の悪化に寄与する可能性があります。
あなたの心臓や肺も検査することができます。
感染症の徴候、全身症状、血管の炎症(血管炎:発熱、皮膚発疹、関節痛、肺の病変)、慢性腎不全(高血圧、体液の蓄積、挫傷、スクラッチマーク)などの同時疾患を示唆する所見
腎不全後の原因も臨床的に現れる可能性があります。 検査で感じることができる拡大されたぼうこう、または発見される腹部の固まりがあるかもしれません。 下腹部の左側または右側の痛みは、腎臓結石、感染症または閉塞を示唆している可能性があります。
腎不全–急性はどのように診断されますか?医師があなたの腎臓の問題を診断し、現在の腎不全の程度を評価するのに役立つさまざまな検査があります。 これらには以下が含まれます:
- 血液–腎不全の発症に伴い、腎機能を評価し、腎不全の原因を特定するのに役立つ血液検査が頻繁に必要になります。
- 血液検査-腎不全の発症に伴い、腎機能を評価し、腎不全の原因を特定するのにも役立ちます。 この血液は、通常、あなたの腕の中の静脈のいずれかに挿入された小さな針を介して撮影されます。 血液検査はまた、血液中の酸素および他のイオンおよび電解質のレベルを決定するために、あなたの動脈から採取した血液に行うことができます。 あなたが病院に入院し、急性体調不良である場合、これは通常行われます。尿検査–尿検査はまた、あなたの腎不全の原因を特定するために行うことができます。
- 尿検査-尿検査は、あなたの腎不全の原因を特定するために 尿のサンプルは、血液、グルコース、タンパク質および他の物質の存在のレベルを測定する棒で試験され、また試験される実験室に送られる。 尿を見直す技術者か医者は顕微鏡の下でサンプルを見、またどの有機体でもサンプルから育てることができるかどうか見ます。心電図(ECG)–心電図(心臓内の電気的活動の尺度)は、腎不全によって引き起こされる可能性のある異常な心臓リズムを検出するために、いくつかの機会にも必
- 放射線/イメージング–超音波などのイメージング技術は、慢性、長年の疾患と一致している小さな、収縮した腎臓を識別することができます。 泌尿器系、腎臓結石または他の塊の閉塞の存在も同定することができる。多くの場合、肺に液体が集まる可能性があるため、呼吸が困難になると胸部x線も必要になる可能性があります。
- 他の調査が腎不全の原因を特定できなかった少数の症例では、腎臓からの生検(組織のサンプル)を採取することができます。腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られる測定値もある。
- 腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られ GFRは腎臓の根本的な機能の考えを私達に与えます。 GFRの減少は、腎不全の進行または脱水または失血による腎臓への血流の減少など、腎臓への重畳された侮辱によるものであり得る。 Gfrの増加は、腎機能の改善を反映して、しばしば良いことです。GFRは、子供、妊娠中の女性、および筋肉量および体重が増加した人々(例えば、肥満患者、ボディビルダー)などの特定のグループの患者ではあまり正確ではない。あなたのGFRの傾向は、あなたの腎機能の進行と改善や悪化のアイデアを医師に提供するのに便利です。
腎不全–急性はどのように治療されますか?
腎不全の治療における主な目的には、根本的な原因の治療および急性腎不全による回復への支援の提供が含まれる。 腎不全の治療に用いることができる薬理学的(医学的)および非薬理学的(支持的)手段の両方がある。
管理は三つの主要な分野に分けることができます:
-
- 一般的な措置
流体と電解質のバランスは、ARFの合併症を防ぐために これは、昼と夜を通して尿の出力と複数の血液検査の緊密な監視が必要な場合があります。 腎臓に有害である可能性のある薬物(例えば、ACE阻害剤、ジゴキシン、アンホテリシン、アミノグリコシドなどの血圧薬)は停止する。 対照か放射線学の染料は短期に特に避けます。
- 流体と電解質のバランス
あなたは脱水の兆候を示したり、体からの流体の損失を経験している場合は、医師はあなたの体にあなたの静脈を介 この交換は、あなたのバイタルサイン(心拍数、血圧)、尿の出力と臨床応答によって導かれます。あなたが十分に灌流され、水和されているが、十分な量の尿を産生していない場合は、腎臓が体内の余分な水分を取り除くのを助けるために薬を与 これらの薬は、通常、第二ライン治療として予約されており、あなたがよく水和された後にのみ与えられるべきです。糖尿病などの病状がある場合は、CATスキャンや血管造影(心臓の血管に造影剤を注入する手順)など、色素または造影剤の注入を伴う特定の手順のリ これが事実なら、あなたの腕の静脈を通して液体を与えられ、N-acetylcysteineのような薬物はあなたの腎臓に侮辱を最小にするのを助けるようにプロシージャの前に管理することができます。
- 沈殿の原因を治療します。
あなたの腎不全の原因に応じて、異なる手順は、腎不全のあなたのエピソードのための沈殿因子を除去するために取ることができます。
あなたの腎不全は、脱水の結果、血液や他の体液の損失によるものである場合は、(上記のように)豊富な流体で水分補給する必要があります。 体内で感染が発生している場合は、感染源を特定するために、血液検査、画像検査(胸部x線、腹部X線または超音波検査)、尿検査およびその他の調査を行 これが決定されると、腎臓に影響を及ぼさない抗生物質を与えて、感染症の治療を助けることができます。腎臓または泌尿器系への妨害のような腎不全のポストの腎臓の原因はすみやかにに対処されるべきです。
- 合併症を治療する
補正を必要とするARFの最も重要な合併症は次のとおりです:
- 血中カリウム濃度の上昇–これは深刻な状態であり、発生するとすぐに治療する必要があります。 体内に高レベルのカリウムがある場合、体内の筋肉(特に心筋)の範囲が正常に機能しない可能性があり、異常な心臓リズム、筋肉の機能不全/麻痺およ
医師は、静脈を通してあなたにカルシウムサプリメントを与え、そのようなサルブタモール(Ventolin)ネブライザーおよび/またはインスリン–デキストロース注入 カリウムはまたカリウムの結合の薬物か透析の管理によってボディから取除くことができます(最後の手段として)。 長期的には、あなたの食事療法でカリウムの摂取量を見て、バナナ、ナッツ、ふすまなどのカリウムの高い食品を避ける必要があります。
- 体内には、リン酸塩やカルシウムなどの腎臓が制御するのに役立つ他の電解質やイオンの異常なレベルもあります。 腎不全の場合、これらの電解質は適切に排泄されず、食事の修正が行われ、これらの電解質に高い食品が制限されるはずです。 体液制限は、腎臓によってクリアされていない余分な体液の蓄積を防ぐために、腎不全の管理においても重要である。
- 肺浮腫(肺に体液が蓄積する)–体内に体液が過剰に蓄積すると、一部の体液が肺に入り、正常な呼吸プロセスを妨げる可能性があります。 酸素は呼吸するのを助けるために与えることができ、あなたの徴候の近い監視は行われるべきです。 利尿薬(腎臓のさまざまな部分に異なるクラスが作用する)などの薬を与えて、体内の体液量を減らすことができます。 モルヒネはまたあなたが経験する心配および苦痛を減らすために与えられるかもしれません。 上記の対策のいずれかに応答がない場合は、専門家のアドバイスが求められ、透析を開始する必要があるかもしれません。
- 出血傾向の増加–腎臓は、体内の赤血球の濃度と血小板機能を調節するのに役立つホルモンの産生に関与しています。 腎臓が機能不全になると、赤血球のレベルが低く、出血する傾向が増加する可能性があります。 これには、輸血、腎臓が産生する特定のホルモン、または血小板の投与が必要な場合があります。
- 感染症–感染症の症状(発熱、発疹、悪寒/厳しさなど)が発生した場合は、臨床検査および/または抗生物質を投与することができます。
腎不全患者の転帰は、急性悪化の原因および支持的治療および医学的治療の両方の提供に大きく依存する。 透析は、体が重度の腎不全の設定で機能することを可能にするために、上記の治療にもかかわらず応答性または悪化していない患者のために予約されている治療法である。/p>
腎不全–急性参照
-
-
- アグラハルカールM.急性腎不全、電子薬。 2007 . URLから入手可能:http://www.emedicine.com/med/topic1595.htm
- Atkins R,Post-streptococcal glomerulonephritis in Indigenous communities in Australia,MJA2001;174:489-490.Bhandari S,Turney J,腎機能を回復しない急性腎不全の生存者,QJM,1996;489:415-421.
- Briganti E、McNeil J、Atkins R、腎臓および尿路の疾患の疫学: 1999年オーストラリア生まれ。 URLから入手可能:www.med.monash.edu.au/Epidemiology/general_info/publications.html
- Brivet F,Kleinknecht D,Loirat P,et al. 集中治療室における急性腎不全:病院死亡率の原因、転帰、および予後因子:前向き多施設研究、Crit Care Med、1996;24:192-198。
- 腎臓の健康オーストラリア、腎炎–糸球体腎炎2005。 URLから入手可能:http://www.kidney.org.au
- Lameire N,Biesen W,Vanholder R.Acute renal failure,The Lancet, 2005; 365(9457): 417-430.
- Longmore JM,Hope RA,Longmore M.et al. Oxford Handbook of Specialities;USA:Oxford University Press Inc. 2001.
- Thomas M.Lecture notes–Acute Renal Failure–A Bedside Approach,Renal Consultant and UWA Lecturer,Royal Perth Hospital,2007.
- Thomas M.Powerpointプレゼンテーション–急性腎不全、腎コンサルタントとUwa講師、ロイヤルパース病院、2007。
- Uchino S、Kellum J、Bellomo R、et al;腎臓(最高の腎臓)研究者のための開始および終了の支持療法のために、重篤な患者における急性腎不全: 多国籍、多施設共同研究、JAMA2005;294:813-818。
- Venkataraman R、急性腎不全の予防、胸部, 2007; 131(1): 300-308.
- 血液検査-腎不全の発症に伴い、腎機能を評価し、腎不全の原因を特定するのにも役立ちます。 この血液は、通常、あなたの腕の中の静脈のいずれかに挿入された小さな針を介して撮影されます。 血液検査はまた、血液中の酸素および他のイオンおよび電解質のレベルを決定するために、あなたの動脈から採取した血液に行うことができます。 あなたが病院に入院し、急性体調不良である場合、これは通常行われます。尿検査–尿検査はまた、あなたの腎不全の原因を特定するために行うことができます。
- 尿検査-尿検査は、あなたの腎不全の原因を特定するために 尿のサンプルは、血液、グルコース、タンパク質および他の物質の存在のレベルを測定する棒で試験され、また試験される実験室に送られる。 尿を見直す技術者か医者は顕微鏡の下でサンプルを見、またどの有機体でもサンプルから育てることができるかどうか見ます。心電図(ECG)–心電図(心臓内の電気的活動の尺度)は、腎不全によって引き起こされる可能性のある異常な心臓リズムを検出するために、いくつかの機会にも必
- 放射線/イメージング–超音波などのイメージング技術は、慢性、長年の疾患と一致している小さな、収縮した腎臓を識別することができます。 泌尿器系、腎臓結石または他の塊の閉塞の存在も同定することができる。多くの場合、肺に液体が集まる可能性があるため、呼吸が困難になると胸部x線も必要になる可能性があります。
- 他の調査が腎不全の原因を特定できなかった少数の症例では、腎臓からの生検(組織のサンプル)を採取することができます。腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られる測定値もある。
- 腎臓が体液を濾過する速度である糸球体濾過率(GFR)として知られ GFRは腎臓の根本的な機能の考えを私達に与えます。 GFRの減少は、腎不全の進行または脱水または失血による腎臓への血流の減少など、腎臓への重畳された侮辱によるものであり得る。 Gfrの増加は、腎機能の改善を反映して、しばしば良いことです。GFRは、子供、妊娠中の女性、および筋肉量および体重が増加した人々(例えば、肥満患者、ボディビルダー)などの特定のグループの患者ではあまり正確ではない。あなたのGFRの傾向は、あなたの腎機能の進行と改善や悪化のアイデアを医師に提供するのに便利です。
腎不全–急性はどのように治療されますか?
腎不全の治療における主な目的には、根本的な原因の治療および急性腎不全による回復への支援の提供が含まれる。 腎不全の治療に用いることができる薬理学的(医学的)および非薬理学的(支持的)手段の両方がある。
管理は三つの主要な分野に分けることができます:
-
- 一般的な措置
流体と電解質のバランスは、ARFの合併症を防ぐために これは、昼と夜を通して尿の出力と複数の血液検査の緊密な監視が必要な場合があります。 腎臓に有害である可能性のある薬物(例えば、ACE阻害剤、ジゴキシン、アンホテリシン、アミノグリコシドなどの血圧薬)は停止する。 対照か放射線学の染料は短期に特に避けます。 - 流体と電解質のバランス
あなたは脱水の兆候を示したり、体からの流体の損失を経験している場合は、医師はあなたの体にあなたの静脈を介 この交換は、あなたのバイタルサイン(心拍数、血圧)、尿の出力と臨床応答によって導かれます。あなたが十分に灌流され、水和されているが、十分な量の尿を産生していない場合は、腎臓が体内の余分な水分を取り除くのを助けるために薬を与 これらの薬は、通常、第二ライン治療として予約されており、あなたがよく水和された後にのみ与えられるべきです。糖尿病などの病状がある場合は、CATスキャンや血管造影(心臓の血管に造影剤を注入する手順)など、色素または造影剤の注入を伴う特定の手順のリ これが事実なら、あなたの腕の静脈を通して液体を与えられ、N-acetylcysteineのような薬物はあなたの腎臓に侮辱を最小にするのを助けるようにプロシージャの前に管理することができます。 - 沈殿の原因を治療します。
あなたの腎不全の原因に応じて、異なる手順は、腎不全のあなたのエピソードのための沈殿因子を除去するために取ることができます。
あなたの腎不全は、脱水の結果、血液や他の体液の損失によるものである場合は、(上記のように)豊富な流体で水分補給する必要があります。 体内で感染が発生している場合は、感染源を特定するために、血液検査、画像検査(胸部x線、腹部X線または超音波検査)、尿検査およびその他の調査を行 これが決定されると、腎臓に影響を及ぼさない抗生物質を与えて、感染症の治療を助けることができます。腎臓または泌尿器系への妨害のような腎不全のポストの腎臓の原因はすみやかにに対処されるべきです。 - 合併症を治療する
補正を必要とするARFの最も重要な合併症は次のとおりです:- 血中カリウム濃度の上昇–これは深刻な状態であり、発生するとすぐに治療する必要があります。 体内に高レベルのカリウムがある場合、体内の筋肉(特に心筋)の範囲が正常に機能しない可能性があり、異常な心臓リズム、筋肉の機能不全/麻痺およ
医師は、静脈を通してあなたにカルシウムサプリメントを与え、そのようなサルブタモール(Ventolin)ネブライザーおよび/またはインスリン–デキストロース注入 カリウムはまたカリウムの結合の薬物か透析の管理によってボディから取除くことができます(最後の手段として)。 長期的には、あなたの食事療法でカリウムの摂取量を見て、バナナ、ナッツ、ふすまなどのカリウムの高い食品を避ける必要があります。 - 体内には、リン酸塩やカルシウムなどの腎臓が制御するのに役立つ他の電解質やイオンの異常なレベルもあります。 腎不全の場合、これらの電解質は適切に排泄されず、食事の修正が行われ、これらの電解質に高い食品が制限されるはずです。 体液制限は、腎臓によってクリアされていない余分な体液の蓄積を防ぐために、腎不全の管理においても重要である。
- 肺浮腫(肺に体液が蓄積する)–体内に体液が過剰に蓄積すると、一部の体液が肺に入り、正常な呼吸プロセスを妨げる可能性があります。 酸素は呼吸するのを助けるために与えることができ、あなたの徴候の近い監視は行われるべきです。 利尿薬(腎臓のさまざまな部分に異なるクラスが作用する)などの薬を与えて、体内の体液量を減らすことができます。 モルヒネはまたあなたが経験する心配および苦痛を減らすために与えられるかもしれません。 上記の対策のいずれかに応答がない場合は、専門家のアドバイスが求められ、透析を開始する必要があるかもしれません。
- 出血傾向の増加–腎臓は、体内の赤血球の濃度と血小板機能を調節するのに役立つホルモンの産生に関与しています。 腎臓が機能不全になると、赤血球のレベルが低く、出血する傾向が増加する可能性があります。 これには、輸血、腎臓が産生する特定のホルモン、または血小板の投与が必要な場合があります。
- 感染症–感染症の症状(発熱、発疹、悪寒/厳しさなど)が発生した場合は、臨床検査および/または抗生物質を投与することができます。
腎不全患者の転帰は、急性悪化の原因および支持的治療および医学的治療の両方の提供に大きく依存する。 透析は、体が重度の腎不全の設定で機能することを可能にするために、上記の治療にもかかわらず応答性または悪化していない患者のために予約されている治療法である。/p>
- 血中カリウム濃度の上昇–これは深刻な状態であり、発生するとすぐに治療する必要があります。 体内に高レベルのカリウムがある場合、体内の筋肉(特に心筋)の範囲が正常に機能しない可能性があり、異常な心臓リズム、筋肉の機能不全/麻痺およ
- 一般的な措置
腎不全–急性参照
-
-
- アグラハルカールM.急性腎不全、電子薬。 2007 . URLから入手可能:http://www.emedicine.com/med/topic1595.htm
- Atkins R,Post-streptococcal glomerulonephritis in Indigenous communities in Australia,MJA2001;174:489-490.Bhandari S,Turney J,腎機能を回復しない急性腎不全の生存者,QJM,1996;489:415-421.
- Briganti E、McNeil J、Atkins R、腎臓および尿路の疾患の疫学: 1999年オーストラリア生まれ。 URLから入手可能:www.med.monash.edu.au/Epidemiology/general_info/publications.html
- Brivet F,Kleinknecht D,Loirat P,et al. 集中治療室における急性腎不全:病院死亡率の原因、転帰、および予後因子:前向き多施設研究、Crit Care Med、1996;24:192-198。
- 腎臓の健康オーストラリア、腎炎–糸球体腎炎2005。 URLから入手可能:http://www.kidney.org.au
- Lameire N,Biesen W,Vanholder R.Acute renal failure,The Lancet, 2005; 365(9457): 417-430.
- Longmore JM,Hope RA,Longmore M.et al. Oxford Handbook of Specialities;USA:Oxford University Press Inc. 2001.
- Thomas M.Lecture notes–Acute Renal Failure–A Bedside Approach,Renal Consultant and UWA Lecturer,Royal Perth Hospital,2007.
- Thomas M.Powerpointプレゼンテーション–急性腎不全、腎コンサルタントとUwa講師、ロイヤルパース病院、2007。
- Uchino S、Kellum J、Bellomo R、et al;腎臓(最高の腎臓)研究者のための開始および終了の支持療法のために、重篤な患者における急性腎不全: 多国籍、多施設共同研究、JAMA2005;294:813-818。
- Venkataraman R、急性腎不全の予防、胸部, 2007; 131(1): 300-308.
-