Einleitung
Trigeminusneuralgie (TN), auch als „Tic douloureux“ bezeichnet, ist ein plötzlicher, meist einseitiger, schwerer, kurzer, stechender und wiederkehrender Schmerz in der Verteilung des Trigeminusnervs mit einer Prävalenz von 4 pro 100.000 in der Allgemeinbevölkerung (1). Viele Behandlungsmöglichkeiten wurden bisher entwickelt, um Schmerzlinderung bei Patienten mit TN zu leisten. Bisher wurden medikamentöse Therapie, perkutane Hochfrequenz-Thermokoagulation (PRT) des Trigeminusganglions (2), Glycerininjektion, Ballonkompression, stereotaktische Radiochirurgie und mikrovaskuläre Dekompression (MVD) zur Behandlung von TN eingesetzt. Unter ihnen ist die Erstlinientherapie die pharmakologische Therapie, da sie in den meisten Fällen sofort verfügbar und in der Regel wirksam ist. Wenn die pharmakologische Therapie entweder aufgrund einer schlechten Schmerzkontrolle oder unerträglicher Nebenwirkungen versagt, werden häufig andere Techniken wie PRT und MVD in Betracht gezogen.
Es wurde eine Reihe von Studien durchgeführt, um die Wirksamkeit und Sicherheit verschiedener Techniken zu vergleichen (3-6). Nach den neuesten Veröffentlichungen bietet MVD langfristig die besten Ergebnisse in Bezug auf Verbesserung der Lebensqualität und Schmerzlinderung (7). PRT bietet eine gute Wirksamkeit (über 90%), aber mit einer hohen Rückfallrate (15-20%) (8-10). Es sollte jedoch beachtet werden, dass PRT aufgrund seiner geringeren Morbidität und Mortalität im Vergleich zu MVD normalerweise eine bessere Wahl für ältere Patienten ist (11). Darüber hinaus bietet PRT die höchste Rate an vollständiger Schmerzlinderung (12).
PRT kann bei TN-Rückfällen bei demselben Patienten durchgeführt werden, insbesondere bei Patienten in einem höheren Alter (13). Einige frühere Studien haben untersucht, ob wiederholte PRT bei Patienten mit rezidivierender TN (13-16) angewendet werden kann, aber die meisten von ihnen verglichen die Wirksamkeit und Sicherheit wiederholter PRT nicht mit der Kontrollgruppe, d. H. Patienten, die mit initialer PRT behandelt wurden. Ein solches Wissen ist dringend erforderlich, da wiederkehrende TN eine große Herausforderung für klinische Ärzte darstellen und es ist noch unklar, ob wiederholte PRT bei Patienten mit wiederkehrender TN wirksam sein kann, insbesondere bei Patienten, die sich aufgrund der damit verbundenen Morbidität oder Mortalität keiner MVD-Therapie unterziehen können. Darüber hinaus waren Häufigkeit und Schweregrad unerwünschter Ereignisse bei wiederholter PRT weitgehend unklar, was wir in dieser Studie untersuchen wollten.
Methoden
Patienten
Diese Studie wurde von der Ethikkommission des Zweiten Krankenhauses der Hebei Medical University genehmigt, und die schriftliche Einverständniserklärung (einschließlich Bild zur Veröffentlichung) wurde von allen Patienten vor der Teilnahme an der Studie eingeholt. Alle Methoden wurden in Übereinstimmung mit den einschlägigen Richtlinien und Vorschriften des Krankenhauses durchgeführt. Von Januar 2013 bis Mai 2013 wurden insgesamt 72 Patienten mit TN im Krankenhaus einer 3D-CT-geführten PRT unterzogen und in unsere Studie aufgenommen. Unter ihnen wurden 31 Patienten, die zuvor PRT erhalten hatten, mit wiederholter PRT behandelt (Gruppe A), und 41 TN-Patienten, die nie operiert wurden, wurden mit initialer PRT behandelt (Gruppe B). Alle diese Patienten wurden 2 Jahre lang beobachtet.
Alle Patienten wurden nach folgenden Kriterien ausgewählt: (1) primäres AUFTRETEN von Oberkiefer- und / oder Unterkieferabteilungen über ein Jahr basierend auf Symptomen, die von der International Headache Society-Klassifikation beschrieben wurden, (2) Versagen des pharmakologischen Managements durch mehrere Antiepileptika oder Wiederauftreten nach PRT, (3) eine visuelle Analogskala (VAS) für Schmerzen über 7/10 und mit einer schlechten Lebensqualität aufgrund der Schmerzen, (4) eine oder mehrere der folgenden: schlechte Kandidatur für eine Vollnarkose, suboccipitale Kraniotomie, Patientenpräferenz zur Vermeidung einer Kraniotomie bei MVD und (5) normale hirnmagnetische resonanztomographie.
Patienten, die sich einer anderen invasiven oder nichtinvasiven Behandlung unterzogen hatten (Ballonkompression, Glycerol-Rhizotomie, Gammamesser, MVD) und Patienten mit anderen Gesichtsschmerzen als TN wurden von der Studie ausgeschlossen.
PRT-Operation
Bei allen Patienten wurde eine detaillierte Anamnese erhoben und präoperativ routinemäßige Blutuntersuchungen durchgeführt. CT / MRT-Bildgebung des Kopfes wurde ebenfalls untersucht.
Die Operation wurde im CT-Operationssaal mit Sterilisation durchgeführt. Der Operationsablauf wurde den Patienten vor der Operation erklärt und unter 3D-CT-Anleitung durchgeführt. Die Patienten wurden vor der Operation mindestens 6 h gefastet und 1 h vor der Operation ein prophylaktisches Antibiotikum verabreicht. Elektrokardiogramm, Blutdruck und Pulsoximetrie wurden während der Operation überwacht. Niedrige Dosis von intravenösem Fentanyl und Midazolam wurden normalerweise zur Analgesie und Sedierung verabreicht. Die Patienten waren während der Operation wach.
Alle Patienten wurden von einem einzigen Chirurgen einer PRT (initial oder wiederholt) unterzogen, um eine Heterogenität der operativen Verzerrung zu vermeiden. Nach der Sweet-Technik lag der Patient in Rückenlage auf dem Tisch und Kopf und Hals befanden sich in einer normalen Position. Hartels Markierungen wurden mit einem Markierungsstift über das Gesicht gezogen, und der Eintrittspunkt der Nadel betrug normalerweise 3 cm zum Mundwinkel. Zwei weitere Punkte waren (1) der mediale Pupillenrand und (2) ein Punkt 2,5 cm vor dem Tragus am Jochbogen, der als Ebene für die Umleitung der Nadel zum Foramen ovale diente (17).
Nach lokaler Infiltration von 0,5% Lidocain (10 ml) entlang der Kanülierungsbahn über Haut und Unterhautgewebe wurde eine 22-Gauge-10-cm-Hochfrequenzkanüle mit einer 5-mm-aktiven Spitze verwendet. Die Kanüle folgte von vorne gesehen einer geraden Linie, die auf die Pupille gerichtet war, und verlief von der Seite gesehen 3 cm vor dem äußeren Gehörgang und setzte sich dann ohne Beschwerden des Patienten glatt um das Foramen ovale. Sobald die Nadel die Schädelbasis erreicht hatte, wurde eine CT der Schädelbasis durchgeführt (in 2-mm-Intervallen, 120 kV, 500 mAs, Philips Brilliance CT, Holland), um das 3D-Bild zu erhalten und die Beziehung zwischen der Lokalisation der Nadelspitze und dem Foramen ovale zu bestätigen. Basierend auf dem 3D-Bild wurde die Nadel so eingestellt, dass sie in das Foramen ovale eindringt. Der Eintritt in das Foramen ovale war in den meisten Fällen einfach, aber einige Fälle waren schwer zu erreichen und erforderten einige Versuche. CT-Scans wurden durchgeführt, um die korrekte Lokalisation und die Tiefe der Kanülenspitze in das Foramen ovale zu bestätigen (Abbildung 1).
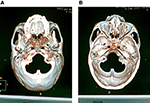
Abbildung 1. CT-Scans wurden durchgeführt, um die korrekte Lokalisation und die Tiefe der Kanülenspitze in das Foramen ovale zu bestätigen. (A) Das 3-D-Scaphion-View-Bild zeigte die Lokalisation der Kanüle im Foramen ovale. (B) Das 3D-Bild der medialen Ansicht der Schädelbasis zeigte die Tiefe der Kanülenspitze in das Foramen ovale.
Für verschiedene Trigeminusnervenwurzeln, die in das Trigeminusganglion afferent sind, erhielt jede Wurzel sensorischen Input aus verschiedenen Gesichtsregionen. Stimulation bei 50 Hz, 0,1-0.2 V wurde verwendet, um die Nerventeilung zu identifizieren, um sicherzustellen, dass die Elektrodenspitze die Position erreicht, während der subjektive Bericht des Patienten über die Empfindung als Reaktion auf die Stimulation abgerufen wurde. Der Stilett wurde dann aus der Kanüle entfernt, und Aspiration wurde durchgeführt, um sicherzustellen, dass es keine Liquor cerebrospinalis (CSF) oder Blut. Wenn CSF abgesaugt wurde, würde die Lokalisation der Kanülenspitze angepasst. Die Injektion von 2% Lidocain (0,2 ml) in das Trigeminusganglion half, die Schmerzen der Thermokoagulation zu lindern. PRT-Läsionierung bei 75°C wurde für 90 s durchgeführt. Um eine effektive Schmerzlinderung zu erreichen, wurde die Kanülenspitze in der Regel neu positioniert und eine zusätzliche thermische Läsion durchgeführt. Danach wurde die Kanüle entfernt und die Patienten auf die Station gebracht und nach 48 h entlassen. Die Operation wurde wiederholt, wenn nach 48 h keine zufriedenstellende Schmerzlinderung erreicht wurde.
Wirksamkeit
Zur Beurteilung der Schmerzintensität wurde eine visuelle Analogskala (VAS) verwendet, die aus einer 10-cm-Linie mit zwei Endpunkten bestand, die als „kein Schmerz“ und „intensivster Schmerz, den man sich vorstellen kann“ gekennzeichnet waren. VAS-Scores wurden präoperativ und 48 h postoperativ über persönliche Interviews erhalten. Das Endergebnis wurde in drei Kategorien unterteilt: ausgezeichnet, gut und schlecht. „Ausgezeichnet“ wurde für diejenigen Patienten verwendet, die schmerzfrei waren; „gut“ verwendet für diejenigen, die Schmerzen hatten, aber mit VAS Score ≦2 ohne Medikamente bei 48 h; „schlecht“ verwendet für diejenigen, die Schmerzen hatten, mit VAS Score ≧3 mit oder ohne Medikamente.
Rezidivrate
Das Rezidiv wurde als Rückkehr von Trigeminusschmerzen definiert, die die gleichen Eigenschaften wie präoperativ hatten, mit VAS-Score ≧3 und Schmerzhäufigkeit ≧3 mal täglich ohne Medikamenteneinnahme. Alle Patienten wurden nach 6 Monaten, 1 und 2 Jahren beobachtet und untersucht. VAS-Scores nach 2 Jahren Follow-up wurden über Telefoninterviews von einem unabhängigen Arzt erhalten, der nicht an der Studie beteiligt war, und die Rezidivzeit wurde ebenfalls aufgezeichnet.
Komplikationen während der Operation
Übelkeit, Erbrechen, Herzfrequenzänderung (Bradykardieoder Tachyarrhythmie), Blutdruckänderung (Hypertonie oder Hypotonie) und andere Komplikationen (andere Hirnnervenparese, Liquorfistel und intrakranielle Blutung) während der Operation wurden aufgezeichnet. In Bezug auf die Langzeitergebnisse wurden alle Patienten zu Kauschwäche, Dysästhesie und Hornhauttaubheit nach PRT befragt.
Statistiken
SPSS Version 13 (SPSS Inc. Chicago, IL, USA) wurde für statistische Analysen verwendet. Die Daten wurden hinsichtlich Operationseffizienz, Wiederauftreten von Schmerzen und Komplikationen analysiert. Nichtparametrische Daten wurden mit dem Mann-Whitney-Test analysiert. Andere Daten wurden mit dem T-Test des Schülers zwischen den beiden Gruppen analysiert. Kategoriale Daten wurden mit dem Fisher’s exact Test analysiert. Die Ergebnisse wurden als Mittelwert (SD) dargestellt. Unterschiede wurden als statistisch signifikant angesehen, wenn P < 0.05.
Ergebnisse
Von Januar 2013 bis Mai 2013 wurden insgesamt 72 Patienten mit TN am zweiten Krankenhaus der Hebei Medical University einer 3D-CT-geführten PRT unterzogen und in unsere Studie aufgenommen. Unter ihnen wurden 31 Patienten mit rezidivierender TN mit wiederholter PRT (Gruppe A) und 41 TN-Patienten mit initialer PRT (Gruppe B) behandelt.Die Baseline-Charakteristika der Patienten sind in Tabelle 1 zusammengefasst. Frauen waren in beiden Gruppen zahlenmäßig überlegen. Das mittlere ± SD-Alter betrug 68,52 ± 11,61 Jahre in Gruppe A bzw. 67,15 ± 11,57 Jahre in Gruppe B. Die meisten dieser Patienten waren mit 61,3% in Gruppe A und 61,0% in Gruppe B auf der rechten Seite beteiligt. Der Nervus Mandibularis war an 58,1% in Gruppe A und an 48,8% in Gruppe B beteiligt, während sowohl der Nervus maxillaris als auch der Nervus mandibularis an 41,9% in Gruppe A und 51,2% in Gruppe B beteiligt waren. Die mittlere ± SD-Dauer der Neuralgie betrug 9,94 ± 5,69 Jahre und 10,12 ± 5,73 Jahre in , beziehungsweise. Eine Gesichtshypästhesie bestand bei 10 (32,3%) Patienten in der Gruppe A, und keiner von ihnen wurde präoperativ in der Gruppe B festgestellt. Alle 10 Patienten verspürten eine leichte Gesichtshypästhesie.
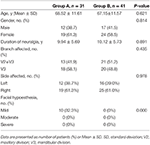
Tabelle 1. Vergleich der demografischen und klinischen Merkmale zu Studienbeginn zwischen Gruppe A und Gruppe B.
Wirksamkeit
In unserer Studie gab es keinen technischen Fehler, und in allen Fällen wurde ein erfolgreicher Eintritt in das Foramen ovale erreicht. Nach wiederholter PRT betrug die Rate der vollständigen Schmerzlinderung (ausgezeichnet) 96,8% (30/31) in der Gruppe A, während sie bei Patienten, die eine anfängliche PRT erhielten, 97,6% (40/41) betrug Gruppe B. Ein Patient in der Gruppe A und einer in der Gruppe B benötigten eine wiederholte Operation.
Komplikationen während der Operation
Die Komplikationen während der Operation wurden aufgezeichnet (Tabelle 2), und es gab keinen Unterschied zwischen den beiden Gruppen. Eine Gesichtshypästhesie trat bei allen Patienten (100% in Gruppe A und 100% in Gruppe B) unmittelbar nach der Operation auf. Alle verspürten postoperativ eine moderate Gesichtshypästhesie. Übelkeit und Erbrechen traten bei 4 (12,9%) Patienten in der Gruppe A und 5 (12,2%) in der Gruppe B während der Operation auf. Herzfrequenzänderung (Bradykardie oder Tachyarrhythmie) trat bei 22 (71,0%) Patienten in der Gruppe A und 30 (73.2%) in der Gruppe B während der Operation. Hypertonie trat bei 20 (64,5%) Patienten in der Gruppe A und 29 (70,7%) in der Gruppe B auf.

Tabelle 2. Vergleich der Komplikationen während der Operation zwischen Gruppe A und Gruppe B.
Kaumuskelschwäche trat bei 3 (9,7%) Patienten in der Gruppe A und 4 (9,8%) Patienten in der Gruppe B auf. Es gab keine Hornhauttaubheit, Keratitis, andere Hirnnervenparese, Liquorfistel, Anästhesie dolorosa und intrakranielle Blutung während und nach PRT-Operationen und es wurde kein Tod berichtet.
Rezidiv von TN
Der Prozentsatz der rezidivierenden TN nach 6, 12 und 24 Monaten betrug 3,2, 9,7 und 19,4% in der Gruppe A, während er in der Gruppe B 2,4, 9,8 und 17% betrug (Tabelle 3). Es gab keinen signifikanten Unterschied.

Tabelle 3. Vergleich des Wiederauftretens von Schmerzen zwischen Gruppe A und Gruppe B.
Diskussion
TN ist eine Störung des Nervus trigeminus, die zu starken episodischen Schmerzen führt, die die Lebensqualität beeinträchtigen. Eine breite Palette von Behandlungsstrategien steht zur Verfügung, und PRT hat sich als gut etabliert erwiesen Behandlungsmodalität (18, 19). Die perkutane Trigeminusläsion zur Behandlung der Trigeminusneuralgie wurde erstmals 1914 von Hartel beschrieben (20). White und Sweet verfeinerten das Verfahren mit einem kurz wirkenden Anästhetikum, der elektrischen Stimulation (21, 22). Mit Hilfe der bildgeführten Kanülierung des Foramen ovale, wie CT und Fluoroskopie, wird der Eingriff in den letzten Jahren wesentlich einfacher und sicherer. Das Grundprinzip von PRT bei TN besteht darin, die peripheren Reize zu unterbrechen, um das zentrale Nervensystem zu erreichen (23). Es kann bei Bedarf mehr als einmal am selben Patienten durchgeführt werden, aber seine Wirksamkeit und Sicherheit ist noch unklar, insbesondere für Patienten in China, die wir in dieser Studie zu untersuchen versucht haben.
CT-bildgebungsgesteuerte Lokalisierungsmodalitäten sind bei weitem die überlegenste Strategie. Die Hinzufügung einer dreidimensionalen (3D) Bildgebungsrekonstruktion hat zu effektiveren und sichereren Ergebnissen geführt als die zweidimensionale Bildgebung (24). Die dreidimensionale Rekonstruktion kann dem Chirurgen helfen, ein klares Bild des Foramen ovale mit unterschiedlicher Form bei jedem Patienten zu erhalten. In unserer Studie konnten häufig anatomische Variationen in Größe und Form des Foramen ovale beobachtet werden, einschließlich der Integration des Foramen ovale und der Foramina spinosum. Manchmal besteht bei einigen Patienten ein Schädeldefizit am anterolateralen Aspekt des Foramen ovale, was ohne Vorsichtsmaßnahmen zu katastrophalen Komplikationen führen kann. Vor der Operation sollte eine dreidimensionale bildgebende Rekonstruktion der Schädelbasis durchgeführt werden, um die anatomischen Variationen zu finden und unbeabsichtigte Verletzungen der umgebenden neurovaskulären Strukturen zu vermeiden. Die Lage in das Foramen ovale und die Eindringtiefe der Kanüle sind visuell, was dem Chirurgen Vertrauen verleiht und die Sicherheit der Patienten immens verbessert. Darüber hinaus ist das dreidimensionale Rekonstruktionsbild für Patienten mit einem knöchernen Vorsprung um das Foramen ovale, der eine erfolgreiche Kanülierung während der konventionellen Technik beeinträchtigen kann, effektiver und genauer als andere Techniken. Als allgemeine Vorsichtsmaßnahme wird empfohlen, die Nadel auf den anterolateralen Aspekt des Foramen ovale zu richten und in das Foramen „zu gehen“ (25). Dies verringert die Möglichkeit der Nähe der Halsschlagader und der mittleren Meningealarterie. Darüber hinaus kann der Patient in Rückenlage auf dem Tisch liegen, wobei Kopf und Hals in einer üblichen Position durch dreidimensionale Bildgebung geführt werden. Solche Techniken sind für Rachiocyphose-Patienten und einige alte Patienten bequemer als solche, die durch zweidimensionale Bildgebung geführt werden, die eine Nackenverlängerung erfordern und manchmal für diese Patienten unmöglich sind.
Laut einer prospektiven Studie mit 154 Patienten, die mit PRT behandelt und 15 Jahre lang beobachtet wurden (9, 25), 153 (99%) von ihnen erhielten eine anfängliche Schmerzlinderung nach PRT und die Schmerzen blieben nur bei einem (1%) Patienten bestehen. Eine weitere Studie mit 1561 Patienten berichtete von einer Rate von 97,6% der anfänglichen Schmerzlinderung (12). In unserer Studie fanden wir heraus, dass die Raten der sofortigen Schmerzlinderung und Schmerzlinderung bei 48 h bei Patienten, die mit wiederholter PRT behandelt wurden, und bei Patienten mit anfänglicher PRT weitgehend ähnlich waren, was darauf hindeutet, dass wiederholte PRT eine gute Option für Patienten mit rezidivierender TN war. Darüber hinaus war die Rezidivrate zwischen den beiden Gruppen nach 2 Jahren Follow-up vergleichbar und stimmte mit einigen früheren Berichten überein (8, 9). Unsere Daten deuteten darauf hin, dass die Wirksamkeit einer wiederholten PRT mit der anfänglichen PRT vergleichbar war.
Die Hauptprobleme, die eine weit verbreitete Verwendung von PRT verhindern, sind die Nebenwirkungen. Wir haben die Sicherheit wiederholter PRT im Vergleich zur anfänglichen PRT weiter getestet. Wir fanden heraus, dass es keinen Unterschied der Komplikationen während und nach der Operation zwischen den beiden Gruppen gab, was darauf hindeutet, dass wiederholte PRT ein sicheres Operationsverfahren für Patienten mit rezidivierender TN war. Die beobachteten Komplikationen in unserer Studie stimmten weitgehend mit früheren Berichten überein. Es wurde berichtet, dass die Kauschwäche bis zu 29% betrug, was höher war als die Daten in der vorliegenden Studie. Wir fanden heraus, dass Kaumuskelschwäche bei etwa 10% der Patienten in beiden Gruppen auftrat, was auf (1) verbesserte Bildgebung und Nadellokalisierung durch 3D-CT und (2) genaue Kartierung vor der Läsion zurückzuführen sein kann.
Die Rezidivrate nach der Behandlung ist ein weiteres wichtiges Thema bei der Behandlung von TN. Zwei Studien berichteten, dass die Rezidivraten nach 11,6 bzw. 14 Jahren zwischen 7,8 und 25% lagen (8, 9). Die Rezidivrate für Patienten, die eine initiale PRT erhielten, war vergleichbar mit Patienten, die in unserer Studie eine wiederholte PRT erhielten, was darauf hindeutet, dass wiederholte PRT eine vergleichbare Rezidivrate im Vergleich zur initialen PRT aufweist.
Bei der Interpretation der Daten sind einige Einschränkungen zu beachten. Zunächst wurden die Patienten mit V1 oder V1 + V2 TN ausgeschlossen. PRT des Nervus supraorbitalis wurde für isolierte TN der 1. Division durchgeführt, um den Hornhautreflex zu erhalten, und PRT des Nervus supraorbitalis und des Nervus maxillaris für TN der 1. und 2. Division wurden durchgeführt. Eine weitere Einschränkung bestand darin, dass die Größe der Studienstichprobe gering und die Dauer des Follow-ups relativ kurz war. Alle diese Patienten werden jedoch kontinuierlich überwacht, und weitere Berichte könnten ein klares Bild von wiederholter PRT bei wiederkehrender TN geben.
Fazit
Im Allgemeinen ist wiederholte PRT eine sichere und wirksame Behandlung für Patienten mit rezidivierender TN. Darüber hinaus waren Häufigkeit und Schweregrad unerwünschter Ereignisse bei wiederholter PRT im Vergleich zur anfänglichen PRT ähnlich.
Autorenbeiträge
Alle aufgeführten Autoren haben einen wesentlichen, direkten und intellektuellen Beitrag zum Werk geleistet und es zur Veröffentlichung freigegeben.
Erklärung zum Interessenkonflikt
Die Autoren erklären, dass die Forschung in Abwesenheit von kommerziellen oder finanziellen Beziehungen durchgeführt wurde, die als potenzieller Interessenkonflikt ausgelegt werden könnten.
1. Kopfschmerzklassifizierungsausschuss der International Headache Society (IHS). Die internationale Klassifikation der Kopfschmerzerkrankungen, 3. Auflage. Cephalalgia (2018) 38:1–211. 10.1177/0333102417738202
CrossRef Full Text | Google Scholar
2. Mathews ES, Scrivani SJ. Percutaneous stereotactic radiofrequency thermal rhizotomy for the treatment of trigeminal neuralgia. Mt Sinai J Med. (2000) 67:288–99. doi: 10.1097/00006123-200103000-00013
PubMed Abstract | CrossRef Full Text | Google Scholar
3. Kanpolat Y, Ugur HC. Systematische Überprüfung der ablativen neurochirurgischen Techniken zur Behandlung von Trigeminusneuralgie. Neurochirurgie (2005) 57: E601. doi: 10.1227/01.NEU.0000181084.00290.7EIN
PubMed Zusammenfassung / CrossRef Volltext / Google Scholar
4. Montano N, Papacci F, Cioni B, Di Bonaventura R, Meglio M. Was ist die beste Behandlung von arzneimittelresistenter Trigeminusneuralgie bei Patienten mit Multipler Sklerose? eine Literaturanalyse von chirurgischen Eingriffen. In: Clin Neurol Neurosurg. (2013) 115:567–72. doi: 10.1016/j.clineuro.2012.07.011
PubMed Abstract | CrossRef Full Text | Google Scholar
5. Tatli M, Satici O, Kanpolat Y, Sindou M. Various surgical modalities for trigeminal neuralgia: literature study of respective long-term outcomes. Acta Neurochirurgica (2008) 150:243–55. doi: 10.1007/s00701-007-1488-3
PubMed Abstract | CrossRef Full Text | Google Scholar
6. Henson CF, Goldman HW, Rosenwasser RH, Downes MB, Bednarz G, Pequignot EC, et al. Glycerol-Rhizotomie versus Gamma-Knife-Radiochirurgie zur Behandlung von Trigeminusneuralgie: Eine Analyse von Patienten, die an einer Einrichtung behandelt wurden. In: Int J Radiat Oncol Biol Phys. (2005) 63:82–90. doi: 10.1016/j.ijrobp.2005.01.033
PubMed Zusammenfassung / CrossRef Volltext / Google Scholar
7. Berger I., Nayak N., Schuster J., Lee J., Stein S., Malhotra NR. Mikrovaskuläre Dekompression versus stereotaktische Radiochirurgie bei Trigeminusneuralgie: eine Entscheidungsanalyse. Cureus (2017) 9:e1000. doi: 10.7759/cureus.1000
PubMed Zusammenfassung / CrossRef Volltext / Google Scholar
8. Fraioli MF, Cristino B, Moschettoni L, Cacciotti G, Fraioli C. Gültigkeit der perkutanen kontrollierten Hochfrequenz-Thermokoagulation bei der Behandlung von isolierter Trigeminusneuralgie der dritten Abteilung. Surg Neurol. (2009) 71:180–3. doi: 10.1016/j.surneu.2007.09.024
PubMed Abstract | CrossRef Full Text | Google Scholar
9. Taha JM, Tew JM Jr, Buncher CR. A prospective 15-year follow up of 154 consecutive patients with trigeminal neuralgia treated by percutaneous stereotactic radiofrequency thermal rhizotomy. J Neurosurg. (1995) 83:989–93. doi: 10.3171/jns.1995.83.6.0989
PubMed Abstract | CrossRef Full Text | Google Scholar
10. Xu SJ, Zhang WH, Chen T, Wu CY, Zhou MD. Neuronavigator-geführte perkutane Hochfrequenz-Thermokoagulation bei der Behandlung von hartnäckiger Trigeminusneuralgie. Chin Med J. (2006) 119: 1528-35.
PubMed Zusammenfassung / Google Scholar
11. van Kleef M, van Genderen WE, Narouze S. 1. Trigeminusneuralgie. Schmerz Pract. (2009) 9:252–9. doi: 10.1111/j.1533-2500.2009.00298.x
CrossRef Full Text | Google Scholar
12. Kanpolat Y, Savas A, Bekar A, Berk C. Percutaneous controlled radiofrequency trigeminal rhizotomy for the treatment of idiopathic trigeminal neuralgia: 25-year experience with 1,600 patients. Neurosurgery (2001) 48:524–32; discussion 532–4.
PubMed Abstract | Google Scholar
13. Tang YZ, Jin D, Li XY, Lai GH, Li N, Ni JX. Repeated CT-guided percutaneous radiofrequency thermocoagulation for recurrent trigeminal neuralgia. Euro Neurol (2014) 72:54–9. doi: 10.1159/000357868
PubMed Abstract | CrossRef Full Text | Google Scholar
14. Liao C, Visocchi M, Yang M, Liu P, Li S, Zhang W. Pulsed radiofrequency: a management option for recurrent trigeminal neuralgia following radiofrequency thermocoagulation. World Neurosurg. (2017) 97:e5–e7. doi: 10.1016/j.wneu.2016.09.108
PubMed Abstract | CrossRef Full Text | Google Scholar
15. Liu P, Zhong W, Liao C, Yang M, Zhang W. The role of percutaneous radiofrequency thermocoagulation for persistent or recurrent trigeminal neuralgia after surgery. J Craniof Surg. (2016) 27:e752–5. doi: 10.1097/SCS.0000000000003118
CrossRef Full Text | Google Scholar
16. Qu S, Zhu X, Wang T, Li D. Die Bewertung der heilenden Wirkung der Hochfrequenz-Thermokoagulation auf das Semilunarganglion älterer Patienten mit rezidivierender Trigeminusneuralgie. Lin Chung Er Bi Yan Hou Tou Jing Wai Ke Za Zhi. (2016) 30:135–8. doi: 10.13201/j.issn.1001-1781.2016.02.012
PubMed Zusammenfassung | CrossRef Volltext | Google Scholar
17. Süße WH, Wepsic JG. Kontrollierte Thermokoagulation von Trigeminusganglien und Wurzeln zur differentiellen Zerstörung von Schmerzfasern. 1. Trigeminusneuralgie. J Neurochirurg. (1974) 40:143–56. doi: 10.3171/jns.1974.40.2.0143
PubMed Abstract | CrossRef Full Text | Google Scholar
18. Latchaw JP Jr, Hardy RW Jr, Forsythe SB, Cook AF. Trigeminal neuralgia treated by radiofrequency coagulation. J Neurosurg. (1983) 59:479–84. doi: 10.3171/jns.1983.59.3.0479
PubMed Abstract | CrossRef Full Text | Google Scholar
19. Mittal B, Thomas DG. Controlled thermocoagulation in trigeminal neuralgia. J Neurol Neurosurg Psychiatry (1986) 49:932–6. doi: 10.1136/jnnp.49.8.932
PubMed Abstract | CrossRef Full Text | Google Scholar
20. Härtel F. Ueber die intracranielle injektions behandlung der trigeminus neuralgie. Med Klin. (1914) 10: 582–4.
Google Scholar
21. White JC, Sweet WH, Hackett TP. Radiofrequency leukotomy for relief of pain: Koagulation von medialen frontalen weißen Fasern in Stufen mittels einliegender Elektroden. Arch Neurol. (1960) 2:317–30. doi: 10.1001/archneur.1960.03840090081010
PubMed Zusammenfassung / CrossRef Volltext / Google Scholar
22. Weiß JC, Süß WH, Hackett TP. Elektrolytische Leukotomie zur Schmerzlinderung. Hochfrequenzkoagulation von endothalamischen Fasern in Stufen mittels einliegender Elektroden. Trans Am Neurol Assoc. (1959) 84:88–92.
PubMed Abstract | Google Scholar
23. Carney LR. Considerations on the cause and treatment of trigeminal neuralgia. Neurology (1967) 17:1143–51. doi: 10.1212/WNL.17.12.1143
PubMed Abstract | CrossRef Full Text | Google Scholar
24. Liu M, Wu CY, Liu YG, Wang HW, Meng FG. Three-dimensional computed tomography-guided radiofrequency trigeminal rhizotomy for treatment of idiopathic trigeminal neuralgia. Chin Med Sci J. (2005) 20:206–9.
PubMed Abstract | Google Scholar
25. Gerber AM. Improved visualization of the foramen ovale for percutaneous approaches to the gasserian ganglion. Technical note. J Neurosurg. (1994) 80:156–9. doi: 10.3171/jns.1994.80.1.0156
PubMed Abstract | CrossRef Full Text | Google Scholar