Migräne-Mimik sind primäre oder sekundäre Kopfschmerzerkrankungen mit gemeinsamen Merkmalen mit Migräne, die zu einer fehlerhaften, falsch positiven Diagnose von Migräne führen können. Für Menschen, die Pflege für schwere wiederkehrende Kopfschmerzen suchen, ist Migräne die wahrscheinlichste Diagnose, die einen hohen Index des Verdachts auf Migräne rechtfertigt. Dies kann zu Fehlern der Überdiagnose und verpassten Gelegenheiten führen, die Störung zu behandeln, die wirklich vorhanden ist. Die Möglichkeit von Migräne-Nachahmungen sollte in Betracht gezogen werden:
- zum Zeitpunkt der Erstkonsultation
- bei Personen, bei denen Migräne diagnostiziert wurde und die nicht das erwartete Ansprechen auf die Behandlung haben
- bei Personen, bei denen Migräne diagnostiziert wurde, deren Kopfschmerzmerkmale sich im Laufe der Zeit ändern.
Ein weiterer Faktor ist, dass mehr als eine einzige Diagnose vorliegen kann (dh Migräne und eine andere Erkrankung). Unser vorgeschlagener diagnostischer Ansatz ist in der Abbildung zusammengefasst.
Personen mit wiederkehrenden mittelschweren bis schweren Kopfschmerzen als prominentes Symptom erfordern eine sorgfältige Bewertung. Diese Bewertung beginnt normalerweise mit der Identifizierung oder dem Ausschluss sekundärer Kopfschmerzstörungen, definiert als Kopfschmerzstörungen, die auf eine andere Krankheit zurückzuführen sind. Auf eine sorgfältige Anamnese folgen allgemeine medizinische und neurologische Untersuchungen, um nach roten Fahnen zu suchen, dh nach klinischen Merkmalen, die auf die Möglichkeit einer sekundären Kopfschmerzerkrankung hindeuten. Wenn rote Fahnen vorhanden sind, wird eine gezielte diagnostische Bewertung durchgeführt, um vermutete sekundäre Kopfschmerzerkrankungen zu unterstützen oder auszuschließen.
Hier betrachten wir zunächst die Diagnose von Migräne-Mimik zum Zeitpunkt der Erstkonsultation, beginnend mit primären Kopfschmerzerkrankungen und dann mit sekundären Kopfschmerzerkrankungen. Als nächstes betrachten wir die Möglichkeit von Migräne-Nachahmungen später im Verlauf der Behandlung, wenn die Kopfschmerzen der Menschen nicht wie erwartet auf die Behandlung ansprechen oder wenn sich die Kopfschmerzmuster ändern. Schließlich betrachten wir die Möglichkeit, dass mehr als 1 Art von Kopfschmerzen vorhanden ist.
Primäre Kopfschmerzerkrankungen
Kernmerkmale der Migräne gemäß der Internationalen Klassifikation der Kopfschmerzerkrankungen, 3. Auflage (ICHD-3) sind in der Box aufgeführt.1 Obwohl die diagnostischen Kriterien explizit sind, finden sich viele Migränemerkmale auch bei anderen primären Kopfschmerzerkrankungen. Zum Beispiel charakterisiert einseitiger Schmerz sowohl Migräne als auch die autonomen Trigeminus-Cephalalgien (TACs). Darüber hinaus erfordern ICHD-3-Diagnosen, dass die Kopfschmerzstörung nicht besser durch eine andere Erkrankung erklärt wird. Diese scheinbar einfache Aussage bedeutet, dass die Erfüllung der Symptomkriterien für Migräne nicht ausreicht, um eine Diagnose zu stellen. Der Arzt muss auch sicherstellen, dass es keine bessere Erklärung für die Symptome des Patienten gibt. Diagnostische Fehler führen oft zu einer therapeutischen Verzögerung.
Trigeminale autonome Kopfschmerzerkrankungen
Die TACs umfassen eine Gruppe primärer Kopfschmerzerkrankungen, die das Kennzeichen eines einseitigen Kopfschmerzes mit ipsilateralen kranialen autonomen Symptomen aufweisen, einschließlich
- Cluster-Kopfschmerz (CH)
- paroxysmale Hemikranien (PH)
- hemicrania continua (HC) und
- kurz anhaltende einseitige neuralgiforme Kopfschmerzattacken mit oder ohne Bindehaut injektion (SUNCT/SUNA).
Die TACs unterscheiden sich voneinander durch Angriffshäufigkeit, Angriffsdauer und Muster des Ansprechens auf die Behandlung. All kann mit Migräne verwechselt werden, da einseitige Schmerzen allen gemeinsam sind und sich die Muster der damit verbundenen Symptome und des Ansprechens auf die Behandlung für TACs und Migräne überschneiden. Die definierenden kranialen autonomen Merkmale von TACs treten auch häufig bei Migräne auf; Ebenso sind die damit verbundenen Symptome von Migräne (dh Übelkeit, Photophobie und Phonophobie) bei den TACs häufig.2
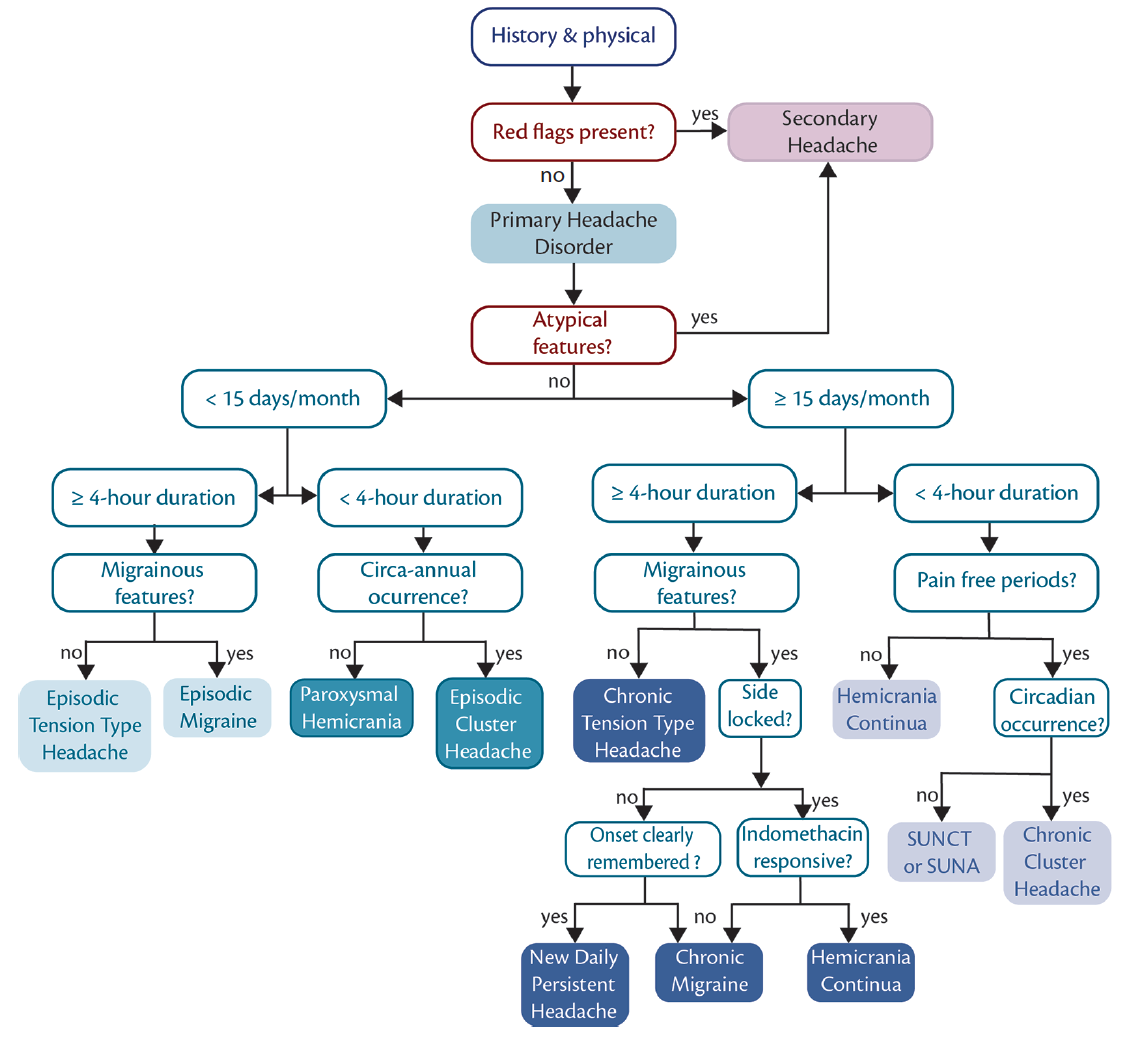
Zum Vergrößern anklicken
Abbildung. Migräne imitiert diagnostischen Algorithmus. Ein Schlüsselelement der Differentialdiagnose, nach dem Ausschluss von roten Fahnen und atypischen Merkmalen, die auf sekundäre Kopfschmerzen hinweisen, ist die Unterscheidung von Häufigkeit und Dauer von Kopfschmerzen, so dass sie gruppiert werden können (von links nach rechts) als weniger häufige lang anhaltende, weniger häufige kurz anhaltende, häufige lang anhaltende und häufige kurz anhaltende Kopfschmerzen. Abkürzungen: SUNA, kurz anhaltender einseitiger neuralgiformer Kopfschmerzanfall; SUNCT, kurz anhaltender einseitiger neuralgiformer Kopfschmerz mit Bindehautinjektion.
Gekennzeichnet durch einseitige starke Schmerzen, dauern CH-Attacken 15 bis 180 Minuten mit autonomen Merkmalen und manchmal einem Gefühl der Unruhe.1 Assoziierte Symptome, die für Migräne charakteristisch sind, treten häufig bei Migräneattacken auf.3,4 Mit diesen Merkmalen und einem erhöhten Auftreten von Anfällen kann CH als chronische Migräne fehldiagnostiziert werden. Merkmale, die CH von Migräne unterscheiden, sind kürzere Angriffsdauer, zirka jährliche und zirkadiane Muster und Unruhe, die während eines CH-Angriffs auftreten können.Bemerkenswert für die anhaltenden Kopfschmerzen mit Exazerbationen des Schmerzes, kann HC mit Migräne verwechselt werden, besonders wenn sich die Geschichte ausschließlich auf die schmerzhaften Exazerbationen konzentriert, die ein Markenzeichen von HC sind. Personen mit HC haben oft migrainöse Merkmale.5 In einer Fallserie wurde festgestellt, dass 74% der Personen mit HC assoziierte Migränesymptome aufwiesen.6 Eine andere Studie legt nahe, dass bei 52% der Menschen, bei denen HC korrekt diagnostiziert wurde, zunächst Migräne diagnostiziert wurde.7 Schmerzfreie Intervalle zwischen Exazerbationen begünstigen die Diagnose Migräne, während das Fehlen schmerzfreier Intervalle die HC begünstigt. Wenn der Schmerz kontinuierlich ist und der Kopfschmerz seitlich mit kranialen autonomen Merkmalen verbunden ist, sollte HC stark in Betracht gezogen werden. Die Konzentration nur auf Exazerbationen und nicht auf das Grundschmerzniveau kann je nach Dauer der Exazerbationen zu einer Fehldiagnose von Migräne oder CH führen. Selbst wenn kontinuierliche Kopfschmerzen im Hintergrund berücksichtigt werden, besteht immer noch die Gefahr einer Fehldiagnose von HC als chronische Migräne. Das Kennzeichen einer definitiven Diagnose von HC ist die absolute Reaktion auf Indomethacin, die zu völliger Schmerzfreiheit und keinem Wiederauftreten von Schmerzen führt, sobald die entsprechende Dosis erreicht ist. Migräne kann auf Indomethacin ansprechen, aber selten vollständig und kann auch unvollständig auf andere nichtsteroidale Entzündungshemmer ansprechen. Mit Ausnahme von anhaltenden Hintergrundkopfschmerzen weist PH die gleichen Merkmale wie HC auf. Personen mit PH haben unterschiedliche schmerzfreie Perioden.Mit der höchsten Häufigkeit und kürzesten Dauer der Angriffe sind SUNCT / SUNA-Angriffe mittelschwere bis schwere Einzel- bis Mehrfachstiche von Schmerzen, die von 1 bis 600 Sekunden dauern.1 Im Vergleich zu anderen TACs umfasst die Differentialdiagnose für SUNCT / SUNA häufiger kurz anhaltende neuralgiforme Gesichtsschmerzsyndrome (z. B. Trigeminusneuralgie) als Migräne, einfach weil die Migränedauer normalerweise 4 bis 72 Stunden beträgt.Neuer täglicher anhaltender Kopfschmerz (NDPH) ist gekennzeichnet als anhaltender Kopfschmerz, der von Anfang an deutlich in Erinnerung bleibt, möglicherweise mit Merkmalen von Spannungskopfschmerz, Migräne oder beidem, die mindestens 3 Monate lang vorhanden sind. Dies bedeutet, dass jeder Kopfschmerzphänotyp, der als primär angesehen wird und 3 Monate anhält, NDPH in die Differentialdiagnose einbeziehen sollte. Das diagnostische Dilemma besteht darin, dass sowohl Spannungskopfschmerz als auch Migräne chronische Formen haben, die hartnäckig sein können, was es leicht macht, NDPH für chronische Migräne falsch zu diagnostizieren und umgekehrt. Diese diagnostische Herausforderung hat viele dazu veranlasst, therapeutische Methoden zur Behandlung all dieser Kopfschmerzerkrankungen zu untersuchen, obwohl dies einst als unmögliches Ziel angesehen wurde. OnabotulinumtoxinA, das von der Food and Drug Administration (FDA) zur Behandlung chronischer Migräne zugelassen ist, verbessert auch die Häufigkeit und Schwere der Kopfschmerzen bei Personen mit NDPH über einen Zeitraum von 12 Monaten.8 Notorisch sehr schwer zu behandeln,9 Strategien für NDPH konzentrieren sich oft auf die Klärung des Kopfschmerzphänotyps für die beste Chance, ein Ziel in Richtung Kopfschmerzfreiheit zu erreichen.
Hypnischer Kopfschmerz
Der ICHD-3 beschreibt den hypnischen Kopfschmerz als häufig auftretenden Kopfschmerzanfall ohne kraniale autonome Symptome. Bei Anfällen von bis zu 4 Stunden, die sich während des Schlafes entwickeln und häufig eine Person aus dem Schlaf wecken, können hypnische Kopfschmerzen leicht als Migräne fehldiagnostiziert werden. In einer Fallserie von 23 Personen, bei denen hypnische Kopfschmerzen diagnostiziert wurden, hatten etwa 70% auch Migräne in der Vorgeschichte, was Aufschluss darüber gab, dass diese Störungen nebeneinander bestehen können.10
Sekundäre Kopfschmerzerkrankungen
Einige sekundäre Kopfschmerzerkrankungen, die Migräne nachahmen können, können möglicherweise lebensbedrohlich sein. Bestimmte rote Fahnen (die Liste der Roten Fahnen) können den Verdacht auf sekundäre Ursachen wecken, einschließlich des schnellen Auftretens von Kopfschmerzen, der Assoziation von Kopfschmerzen mit fokalen neurologischen Anzeichen und des anfänglichen Auftretens von Kopfschmerzen bei einer Person über 50 Jahren.11 Es ist auch wichtig, alle einzigartigen Merkmale eines neu auftretenden Kopfschmerzes von denen zu unterscheiden, die eine Person mit einer chronischen Kopfschmerzerkrankung zuvor erlebt hat.
Vaskuläre sekundäre Kopfschmerzen
Arterielle Dissektion. Kopfschmerzen im Zusammenhang mit zervikaler oder vertebraler Arteriendissektion können Migräne ähneln. Diese Kopfschmerzen können einseitig sein und sind manchmal mit Übelkeit und Erbrechen sowie Sehstörungen verbunden, die an Aura und Photophobie erinnern.12,13 Die Schwere der Schmerzen und die Dauer der Kopfschmerzen im Zusammenhang mit arterieller Dissektion können auch Migräne nachahmen, obwohl der Beginn der Schmerzen bei der Dissektion schneller sein kann.1 Anzeichen einer zerebralen Ischämie oder eines sympathischen Kompromisses können helfen, Migräne von einer arteriellen Dissektion zu unterscheiden; Diese können jedoch häufig zu einem späteren Zeitpunkt nach Kopfschmerzen auftreten und möglicherweise die korrekte Diagnose verzögern.
Riesenzellarteriitis. Die Kopfschmerzen, die mit Riesenzellarteriitis (GCA) verbunden sind, können auch migrainöse Merkmale aufweisen und mit einem vorübergehenden Sehverlust verbunden sein, der als Amaurosis fugax bezeichnet wird und mit einer visuellen Aura verwechselt werden kann. Neben anderen Merkmalen von GCA sollte das Vorhandensein systemischer Symptome wie Gewichtsverlust, Fieber und / oder Unwohlsein und das Auftreten von Kopfschmerzen nach dem 60.14
Schlaganfall und andere Vaskulopathien. Schlaganfall, intrakranielle Blutung, venöse Sinusthrombose, reversibles zerebrales Vasokonstriktionssyndrom (RCVS) und genetische Vaskulopathien können mit Kopfschmerzen einhergehen, von denen einige auch migrainöse Merkmale aufweisen.1 Fokale neurologische Symptome und Anzeichen sowie Veränderungen der Wachsamkeit rechtfertigen eine weitere Erforschung der Ätiologie, obwohl diese Merkmale manchmal auch mit Migräne in Verbindung gebracht werden und falsch negative Migränediagnosen verursachen.
Thunderclap Kopfschmerzen. Bei Verdacht auf vaskuläre sekundäre Kopfschmerzen sollte Migräne eine Ausschlussdiagnose sein. Dies gilt insbesondere für Kopfschmerzen mit Thunderclap-Beginn, die eine strenge Bewertung für eine sekundäre Ursache rechtfertigen. Jeder Kopfschmerz mit einem Beginn, der in weniger als 1 Minute die Spitzenintensität erreicht, ist definitionsgemäß ein Kopfschmerz mit Donnerschlag, der auf eine Subarachnoidalblutung, einen hämorrhagischen Schlaganfall, RCVS oder sogar eine Hypophysenapoplexie hinweisen kann. Nachdem diese lebensbedrohlichen Zustände ausgeschlossen wurden, sollte die Rückkehr zur Betrachtung der Migräne auch die Möglichkeit eines primären Thunderclap—Kopfschmerzes beinhalten – dann Crash-Migräne genannt.
Transitorische ischämische Attacken. Transitorische ischämische Attacken (TIAs), die oft mit Migräneaura verwechselt werden und umgekehrt, treten akut fokal neurologisch auf. Eine Studie ergab, dass bestimmte soziodemografische Merkmale wie Alter, männliches Geschlecht, Vorgeschichte von vaskulären Risikofaktoren (z. B. Bluthochdruck oder Hyperlipidämie) sowie eine Vorgeschichte von meist motorischen Symptomen und Symptomen, die weniger als 1 Stunde dauerten, mit TIA im Vergleich zu Migräne in Verbindung gebracht wurden Aura. Die Autoren waren jedoch der Ansicht, dass keine klinischen Elemente ausreichten, um zwischen den 2 Entitäten zu unterscheiden.15 Es gibt eine Beziehung zwischen Migräne und TIA auch unabhängig von Aura. Eine kürzlich durchgeführte Studie16 fand eine höhere 1-Jahres-Prävalenz von Migräne ohne Aura bei Menschen, die eine TIA erlebt hatten. Ungefähr 13% der Personen, die TIA hatten, erlebten eine neue Art von meist migräneähnlichen Kopfschmerzen. Personen mit TIAS im hinteren Kreislauf hatten häufiger migräneähnliche Kopfschmerzen als Personen mit TIA im vorderen Kreislauf. Interessanterweise traten migräneähnliche Kopfschmerzen zum ersten Mal bei einigen Personen mit TIA auf. Dies zeigt, wie wichtig es ist, nach neuen oder geänderten Kopfschmerzbeschreibungen zu suchen, da neue oder verschlechterte Migräne möglicherweise ein Warnzeichen für TIA sein kann. Das Erkennen dieser Warnung kann hoffentlich dazu beitragen, einen möglichen zukünftigen Schlaganfall zu verhindern. Umgekehrt kann eine unangemessene Diagnose von TIA bei einem Patienten mit Migräneaura zu einer umfangreichen Aufarbeitung und ungerechtfertigten Thrombozytenaggregationshemmern führen.
Druckbedingter sekundärer Kopfschmerz im Zusammenhang mit Zerebrospinalflüssigkeit
Kopfschmerzen im Zusammenhang mit idiopathischer intrakranieller Hypertonie (IIH) können häufig mit Migräne verwechselt werden. Die Demografie für Menschen mit beiden Erkrankungen überschneidet sich signifikant und IIH und Migräne können oft komorbid sein.17 Kopfschmerzen, die sich beim Erwachen verschlimmern, sowie andere positionelle Provokationen, pulsierender Tinnitus und Papillenödeme sollten Anlass zur Sorge für IIH geben. Niederdruckkopfschmerzen infolge eines Liquorlecks sind ebenfalls wichtig, um die Differentialdiagnose bei der Beurteilung von Patienten mit Migräne aufrechtzuerhalten, insbesondere wenn sie gegen viele Migränemedikamente resistent sind. Diese Kopfschmerzen treten in der Regel beim Aufstehen und / oder später am Tag auf, obwohl dieses Muster nicht immer offensichtlich ist.18
Kopfschmerzen im Zusammenhang mit Neoplasmen
Obwohl Migräne nicht der häufigste Kopfschmerzphänotyp bei Personen mit zugrunde liegenden Hirntumoren ist, kann Migräne neben Übelkeit und Erbrechen ein präsentierendes Merkmal sein, was es schwierig macht, die richtige Diagnose zu stellen. Die Ausfällung von Kopfschmerzen durch das Valsalva-Manöver und das Bücken rechtfertigen eine Untersuchung auf Neoplasmen.19 In einer Studie von Personen mit Hypophysentumoren, von denen, die Kopfschmerzen berichteten, waren die am häufigsten beschriebenen Merkmale starke pochende Schmerzen in den frontalen oder orbitalen Regionen und Erleichterung mit Ruhe, 20 Beide sind auch bei Migräne häufig. Eine potenziell gefährliche Situation ist, wenn jemand mit einer bereits bestehenden Diagnose von Migräne, die dann einen zugrunde liegenden Hirntumor (Primärtumoren oder Metastasen) entwickelt, neoplasmabedingte Kopfschmerzen oder neue Symptome hat, die fälschlicherweise Migräne zugeschrieben werden. Eine kürzlich durchgeführte Studie ergab, dass Teilnehmer mit Hirntumoren auch ein erhöhtes Risiko für eine vorherige Migränediagnose hatten.21 Es ist wichtig, wachsam zu bleiben, wenn sich der Migränekurs eines Individuums ohne offensichtliche Erklärung verschlechtert.
Infektiöse sekundäre Kopfschmerzen
Meningitis ist häufig mit Kopfschmerzen verbunden, weist aber auch andere kardinale Befunde wie Fieber und Nackensteifigkeit auf.22 Es ist wichtig, Meningitis bei jedem mit Kopfschmerzen in der Vorgeschichte in Betracht zu ziehen, der Kopfschmerzen mit ausgeprägteren Nackenschmerzen hat, insbesondere bei einem veränderten mentalen Status. Migräne kann sich vielleicht häufiger als Sinusitis tarnen und umgekehrt. Nasale Symptome können Migräne begleiten,23 und Gesichtsschmerzen treten bei Migräne auf.24 Das Vorhandensein von Fieber und Nasenausfluss ist hilfreich für die Differenzierung. Insbesondere die Keilbeinsinusitis kann häufig als Migräne fehldiagnostiziert werden, da sie periorbitale Schmerzen, Übelkeit und Erbrechen aufweist, jedoch selten einen Nasenausfluss oder einen postnasalen Tropf aufweist.25 Unter unzähligen anderen Symptomen kann die Lyme-Borreliose häufig Kopfschmerzen aufweisen, wobei die Migräne-Semiologie am häufigsten auftritt.26 Zahninfektionen können auch eine Ursache für sekundäre Kopfschmerzen sein.1
Toxische und metabolische Ursachen von Kopfschmerzen
Der kluge Arzt sollte toxische Syndrome immer in seiner Differentialdiagnose behalten, insbesondere bei Patienten mit akuten Kopfschmerzen. Akute Kohlenmonoxidvergiftung zeigt häufig frontale, pochende und anhaltende Schmerzen, die angesichts der signifikanten Überlappung mit Migräne übersehen werden können.27 Viele Medikamente verursachen Kopfschmerzen als Nebenwirkung, einige mehr notorisch als andere, wie Phosphodiesterase-Hemmer.1
Hypothyreose ist mit Kopfschmerzen verbunden, und ein großer Teil der Menschen mit Kopfschmerzen, die auf Hypothyreose zurückzuführen sind, leiden unter Migräne, einschließlich pulsierender Schmerzqualität, damit verbundener Übelkeit oder Erbrechen und längerer Dauer.28 Neu auftretende Migräne mit oder ohne andere damit verbundene Merkmale einer Hypothyreose oder Verschlechterung der Migräne bei einem Patienten mit Migräne in der Vorgeschichte sollte Schilddrüsenstudien veranlassen. Hypoglykämie, insbesondere postprandiale Hypoglykämie, kann auch Migräne verursachen,29,30 veranschaulicht die Bedeutung einer guten Geschichte. Es ist möglich, dass Personen, die an postprandialen hypoglykämischen Kopfschmerzen leiden, eine Prädisposition für Migräne haben, die durch Hypoglykämie entlarvt wird.
Andere Kopfschmerzursachen
Medikation Overuse Kopfschmerzen (MOH) können auch als Migräne falsch diagnostiziert werden. Viele Menschen mit Migräne, die abortive Medikamente einnehmen, haben häufig Kopfschmerzen mit migräneähnlichen Merkmalen; In der Tat ist die Überbeanspruchung von Medikamenten ein Risikofaktor für die Umwandlung von episodischer in chronische Migräne. (Siehe Migräne-Akuttherapien in dieser Ausgabe) Obwohl MOH als sekundäre Kopfschmerzerkrankung eingestuft wird, gibt es eine Debatte darüber. Menschen, die unter übermäßiger Einnahme von Medikamenten leiden, haben häufig eine bereits bestehende Kopfschmerzerkrankung wie Migräne.31
Hypertonie kann auch als Migränekopfschmerz oder als sich verschlechternder Kopfschmerz bei einem Patienten mit Migräne in der Vorgeschichte auftreten; Die Überprüfung des Blutdrucks ist ein wertvoller Teil der Kopfschmerzbewertung. Schwere einseitige orbitale Kopfschmerzen mit damit verbundenen visuellen Veränderungen oder Sehverlust können auf ein akutes Glaukom hinweisen, das dringend interveniert werden muss. Es ist wiederum entscheidend, neue Merkmale eines einseitigen Kopfschmerzes herauszuarbeiten, die auf eine andere Ätiologie als Migräne hindeuten können.22 Die Prävalenz von Migräne ist bei Menschen mit entzündlichen Grunderkrankungen wie systemischem Lupus erythematodes hoch.32
Epilepsie hat auch viele ähnliche Merkmale wie Migräne, die zu gegenseitigen Fehldiagnosen führen können. Fokale Anfälle und Anfallsaura können Migräneaura nachahmen. Visuelle Migräneaura kann mit okzipitalen Anfällen verwechselt werden und umgekehrt, obwohl die Symptome klassisch unterschiedlich sind. Dies ist weiter kompliziert, da okzipitale Anfälle häufig von migräneähnlichen Kopfschmerzen begleitet werden.33
Migräne ist sowohl eine Diagnose von Inklusion als auch Exklusion. Es ist eine Diagnose der Einbeziehung, dass bestimmte klinische Merkmale vorhanden sein müssen. Es ist eine Ausschlussdiagnose, da alternative primäre und sekundäre Störungen ausgeschlossen werden müssen. Sobald Migräne diagnostiziert wurde, besteht das Ziel der Behandlung darin, die Häufigkeit und Schwere der Kopfschmerzen zu reduzieren, was zu einer allgemeinen Verbesserung der Lebensqualität führt. Dieser Prozess kann Wochen bis Monate dauern, da die richtigen Medikamente ausprobiert werden. Sobald sich die Kopfschmerzen bessern, kann ein kontinuierliches Management erforderlich sein, um die Kontrolle zu behalten. Wenn Kopfschmerzen nicht wie erwartet auf die Behandlung ansprechen, sollte die Möglichkeit alternativer Diagnosen überdacht werden.
Änderungen des Kopfschmerzmusters
Nach einer Periode günstigen Ansprechens auf die Behandlung können bei Menschen mit Migräne Exazerbationen auftreten. Wenn Exazerbationen auftreten, gibt es mehrere mögliche Erklärungen, einschließlich einer verminderten Einhaltung der Behandlung oder des Auftretens von exazerbierenden Faktoren wie Lebensstress, einer Kopfverletzung oder einer Überbeanspruchung von Medikamenten. Eine andere Möglichkeit ist, dass sich eine neue Art von Kopfschmerzen, primär oder sekundär, im Rahmen einer bereits bestehenden Migräne entwickelt hat. Bei jedem, bei dem Migräne diagnostiziert wird, kann eine subtile Veränderung wie der Übergang von episodischem zu chronischem Auftreten oder eine Änderung der Kopfschmerzsemiologie der einzige Hinweis auf einen neuen primären oder sekundären Kopfschmerz sein. Daher ist die Vertrautheit mit den roten Fahnen und die Wachsamkeit für die bekannten bereits bestehenden Merkmale der Kopfschmerzstörung von größter Bedeutung. Wenn die Untersuchung von roten Fahnen nicht in einer Diagnose einer sekundären Kopfschmerzstörung gipfelt, dann bleibt das Dilemma, ob die Abweichung vom üblichen Kopfschmerzmuster eine neue Kopfschmerzstörung darstellt oder nur eine Progression der bereits bestehenden Kopfschmerzstörung ist. Es muss eine sorgfältige Anamnese durchgeführt werden, um Auslöser, Traumata oder eine mögliche Überbeanspruchung von Medikamenten oder Substanzen zu unterscheiden.
Fazit
Angesichts der Vielzahl von Symptomen und Kopfschmerzmustern, die Ausdruck von Migräne sein können, kann es schwierig sein, Migräne richtig zu diagnostizieren, insbesondere bei einem ersten Besuch. Es gibt häufig falsch positive und falsch negative Diagnosen. Es gibt eine Überschneidung der Kopfschmerzqualität und der damit verbundenen Merkmale, einschließlich autonomer Zeichen, bei verschiedenen primären Kopfschmerzerkrankungen. Diese Überschneidung unterstreicht die Bedeutung einer gründlichen Anamnese bei der Beurteilung von Patienten mit Kopfschmerzen; die Fähigkeit, subtile Merkmale zu finden, die ein Patient erfährt, kann manchmal von größter Bedeutung sein, um die entsprechende Diagnose zu stellen. In ähnlicher Weise können viele sekundäre Kopfschmerzerkrankungen Migräne nachahmen und infolgedessen übersehen werden, mit potenziell schwerwiegenden Folgen. Es ist auch vorteilhaft, sich daran zu erinnern, dass eine Person mehr als eine einzige Diagnose haben kann; Oft erfordern komorbide Zustände mit Migräne einen anderen, expansiveren Behandlungsansatz. Letztendlich liegen die Antworten auf unsere Bewertung in einer umfassenden Anamnese und körperlichen Untersuchung, die regelmäßig in Frage gestellt werden sollte, insbesondere wenn trotz Behandlung keine Besserung eintritt.RBL erhält Forschungsunterstützung von den National Institutes of Health, der Migraine Research Foundation und der National Headache Foundation; hält Aktienoptionen an eNeura Therapeutics und Biohaven Holdings; dient als Berater, Beiratsmitglied oder hat Honorare von der American Academy of Neurology, Alder, Allergan, American Headache Society, Amgen, Autonomic Technologies, Avanir, Biohaven, Biovision, Boston Scientific, Dr. Reddy’s, Electrocore, Eli Lilly, eNeura Therapeutics, GlaxoSmithKline, Merck, Pernix, Pfizer, Supernus, Teva, Trigemina, Vector, Vedanta erhalten; und erhält Lizenzgebühren von Wolff’s Headache 7th und 8th Edition, Oxford Press University , 2009, Wiley, und Informa. CEA und AM-I haben keine Beziehungen, die für diesen Inhalt relevant sind.
1. Kopfschmerzklassifizierungsausschuss der International Headache Society. Die internationale Klassifikation der Kopfschmerzerkrankungen, 3. Auflage. Kopfschmerz. 2013; 33(9);629-808.
2. Goadsby PJ, Lipton RB. Eine Übersicht über paroxysmale Hemikranien, SUNCT-Syndrom und andere kurz anhaltende Kopfschmerzen mit autonomer Funktion, einschließlich neuer Fälle. Gehirn. 1997;120(Pt 1): 1983-2209.
3. Uluduz D, Ayta S, Özge A, et al. Kraniale autonome Merkmale bei Migräne und Migränemerkmale bei Clusterkopfschmerz. Noro Psikiyatr Ars. 2018;55(3):220-224.
4. Newman LC, Goadsby P, Lipton RB. Cluster- und verwandte Kopfschmerzen. Med Clin Norden bin. 2001;85(4):997-1016.
5. Prakash S, Adroja B. Hemicrania continua. In: Ann Indian Acad Neurol. 2018;21(Ergänzung 1):S23-S30.
6. Newman LC, Lipton RB, Solomon S. Hemicrania continua: zehn neue Fälle und eine Überprüfung der Literatur. Neurologie. 1994;44(11):2111-2114.
7. Rossi P, Faroni J, Tassorelli C,Nappi G. (2009), Diagnostische Verzögerung und suboptimales Management in einer Überweisungspopulation mit Hemicrania continua. Kopfschmerz. 2009;49(2):227-234.
8. Es sind keine frei zugänglichen ergänzenden Materialien verfügbar in: Ali A, Kriegler J, Tepper S, Vij B. Neue tägliche anhaltende Kopfschmerzen und OnabotulinumtoxinA Therapie. In: Clin Neuropharmacol. 2019;42(1):1-3.
9. In: Nierenburg H, Newman LC. Update auf neue tägliche anhaltende Kopfschmerzen. In: Curr Treat Options Neurol. 2016;18(6):25.
10. In: Ruiz M, Mulero P, Pedraza MI, et al. Vom Wachzustand zum Schlaf: Migräne und hypnischer Kopfschmerz in einer Reihe von 23 Patienten. Kopfschmerz. 2015;55(1):167-173.
11. Dodick DW. Perlen: Kopfschmerzen. In: Semin Neurol. 2010;30(1):74-81.
12. Donnelly A, Sinnott B, Boyle R, Rennie I. Vorsicht vor Migräne mittleren Alters: Dissektion der A. carotis interna, die Migräne in der Notaufnahme nachahmt. BMJ Fall Rep. 2017;pii: bcr-2017-221774.
13. Mirza Z, Hayward P, Hulbert D. Spontane Karotisdissektion als Migräne – eine Diagnose, die man nicht verpassen sollte. In: J Acad Emerg Med. 1998;15(3):187-199.
14. Singh R., Sahbudin, Filer A. Neue Kopfschmerzen mit normalen Entzündungsmarkern: eine frühe atypische Präsentation der Riesenzellarteriitis. BMJ Fall Rep. 2018;pii: bcr-2017-223240.
15. Fogang Y,Naeije G, Ligot N. Vorübergehende neurologische Defizite: können transitorische ischämische Anfälle von Migräne-Aura ohne Kopfschmerzen unterschieden werden? J Schlaganfall Cerebrovasc Dis. 2015;24(5):1047-1051.
16. Lebedeva ER, Gurary NM, Olesen J. Kopfschmerzen bei transitorischen ischämischen Attacken. J Kopfschmerzen Schmerzen. 2018;19(1):60.
17. Sina F, Razmeh S, Habibzadeh N, Zavari A, Nabovvati M. Migräne bei Patienten mit idiopathischer intrakranieller Hypertonie. Neurol Int. 2017;9(3):7280.
18. Legen Sie CM. Niedriger Zerebrospinalflüssigkeitsdruck Kopfschmerzen. In: Curr Treat Options Neurol. 2002;4(5):357-363.
19. Forsyth PA, Posner JB. Kopfschmerzen bei Patienten mit Hirntumoren: eine Studie von 111 Patienten. Neurologie. 1993;43(9):1678-1683.
20. Gondim JA, de Almeida JP, de Albuquerque LA, Schops M, Gomes E, Ferraz T. Kopfschmerzen im Zusammenhang mit Hypophysentumoren. J Kopfschmerzen Schmerzen. 2009;10(1):15-20.
21. Chen CH, Sheu JJ, Lin YC, Lin HC. Assoziation von Migräne mit Hirntumoren: eine landesweite populationsbasierte Studie. J Kopfschmerzen Schmerzen. 2018;19(1):111.
22. Angus-Leppan H. Migräne: Nachahmungen, Grenzländer und Chamäleons. In: Pract Neurol. 2013;13(5):308-318
23. Cady RK, Schreiber CP. Sinus Kopfschmerzen oder Migräne? Überlegungen zur Differentialdiagnose. Neurologie. 2002;58(9 Ergänzung 6): S10-S14.
24. Yoon,MS, Müller D, Hansen N, et al. Prävalenz von Gesichtsschmerzen bei Migräne: eine bevölkerungsbasierte Studie. Kopfschmerz. 2010;30(1):92-96.
25. Silberstein SD. Kopfschmerzen aufgrund von Nasen- und Nasennebenhöhlenerkrankungen. In: Neurol Clin. 2004;22(1):1-19.
26. Scelsa SN, Lipton RB, Sander H, Herskovitz S. Kopfschmerzmerkmale bei Krankenhauspatienten mit Lyme-Borreliose. Kopfschmerz. 1995;35(3):125-130.
27. Hampson NB,Hampson LA. Merkmale von Kopfschmerzen im Zusammenhang mit akuter Kohlenmonoxidvergiftung. Kopfschmerz. 2002;42(3):220-223.
28. Lima Carvalho MF, de Medeiros JS, Valença MM. Kopfschmerzen bei kürzlich aufgetretener Hypothyreose: Revalenz, Merkmale und Ergebnis nach Behandlung mit Levothyroxin. Kopfschmerz. 2017;37(10):938-946.
29. Candan FU. EHMTI-0229: Ein Fall von migräneähnlichen Kopfschmerzen mit postprandialer Hypoglykämie, der mit einer Änderung des Lebensstils behandelt wird. J Kopfschmerzen Schmerzen. 2014;15(Ergänzung 1): G39.
30. Jacome DE. Hypoglykämie und Migräne. Kopfschmerz. 2001;41(9): 895-898.
31. Kristoffersen ES, Lundqvist C. Medikation-overuse Kopfschmerzen: Epidemiologie, Diagnose und Behandlung. Ther Adv Droge Saf. 2014;5(2):87-99.
32. Glanz B, Venkatesan A, Schur PH, Lew RA, Khoshbin S. Prävalenz von Migräne bei Patienten mit systemischem Lupus erythematodes. Kopfschmerz. 2001;41(3):285-289.
33. Panayiotopoulos, CP. „Migralepsie“ und die Bedeutung der Differenzierung okzipitaler Anfälle bei Migräne. Epilepsie. 2006;47(4):806-808.