Introducción
La neuralgia del trigémino (NT), también llamada «tic douloureux», es un dolor repentino, generalmente unilateral, severo, breve, punzante y recurrente en la distribución del nervio trigémino con una prevalencia de 4 por 100.000 en la población general (1). Hasta ahora se han desarrollado muchas opciones de tratamiento para aliviar el dolor en pacientes con NT. Hasta la fecha, la terapia farmacológica, la termocoagulación percutánea por radiofrecuencia (PRT) del ganglio trigémino (2), la inyección de glicerol, la compresión con balón, la radiocirugía estereotáctica y la descompresión microvascular (MVD) se han utilizado para tratar la NT. Entre ellos, la terapia de primera línea es la terapia farmacológica, ya que está disponible de inmediato y generalmente es efectiva en la mayoría de los casos. Cuando la terapia farmacológica falla debido a un control deficiente del dolor o a efectos secundarios intolerables, a menudo se consideran otras técnicas como la PRT y la MVD.
Se han realizado varios estudios para comparar la eficacia y la seguridad de diferentes técnicas (3-6). Según las publicaciones más recientes, MVD ofrece los mejores resultados en términos de mejora de la calidad de vida y alivio del dolor a largo plazo (7). La PRT ofrece una buena eficacia (más del 90%), pero con una alta tasa de recaídas (15-20%) (8-10). Sin embargo, cabe señalar que la TRP suele ser una mejor opción para los pacientes de edad avanzada debido a su menor morbimortalidad en comparación con la DMV (11). Además, PRT ofrece la tasa más alta de alivio completo del dolor (12).
PRT puede ser experimentado en el mismo paciente, cuando la TN recaídas, especialmente para los pacientes de más edad (13). En algunos estudios previos se investigó si se puede utilizar la PRT repetida en pacientes con NT recidivante (13-16), pero la mayoría de ellos no compararon la eficacia y la seguridad de la PRT repetida con el grupo de control, es decir, pacientes tratados con PRT inicial. Este conocimiento es muy necesario, ya que la NT recidivante es un gran desafío para los médicos clínicos y todavía no está claro si la PRT repetida puede ser efectiva para los pacientes con NT recidivante, especialmente para aquellos que no pueden someterse a la terapia de la DMV debido a su morbilidad o mortalidad asociadas. Además, la frecuencia y la gravedad de los eventos adversos para la TRP repetida no estaban muy claras, lo que pretendimos explorar en este estudio.
Métodos
Pacientes
Este estudio fue aprobado por el Comité de Ética del Segundo Hospital de la Universidad Médica de Hebei, y se obtuvo el consentimiento informado por escrito (incluida la imagen para publicación) de todos los pacientes antes de participar en el estudio. Todos los métodos se realizaron de acuerdo con las directrices y reglamentos pertinentes del Hospital. De enero de 2013 a mayo de 2013, un total de 72 pacientes con NT se sometieron a una TRP guiada por TC 3D en el Hospital y se inscribieron en nuestro estudio. Entre ellos, 31 pacientes que habían recibido PRT antes fueron tratados con PRT repetida (grupo A), y 41 pacientes con TN que nunca recibieron ninguna operación fueron tratados con PRT inicial (grupo B). Todos estos pacientes fueron seguidos durante 2 años.
Todos los pacientes fueron seleccionados con base en los siguientes criterios: (1) NT primaria de las divisiones maxilares y/o mandibulares durante un año en función de los síntomas descritos por la Clasificación de la Sociedad Internacional de Cefaleas, (2) fracaso del tratamiento farmacológico con múltiples antiepilépticos o recurrencia después de la TRP, (3) puntuación de la escala analógica visual del dolor (EVA) superior a 7/10 y con una mala calidad de vida debido al dolor, (4) cualquiera o más de los siguientes: mala candidatura para anestesia general, craneotomía suboccipital, preferencia del paciente para evitar la craneotomía para DMV, y (5) resonancia magnética cerebral normal imágenes.
Se excluyó del estudio a los pacientes que se habían sometido a otro tratamiento invasivo o no invasivo (compresión con balón, rizotomía con glicerol, bisturí de rayos gamma, DMV) y a los pacientes con dolor facial distinto del NT.
Operación de TRP
Se verificó una historia clínica detallada y se realizaron análisis de sangre de rutina preoperatorios en todos los pacientes. También se examinaron imágenes de TC/RM de la cabeza.
La operación se realizó en el quirófano de TC con esterilización. El procedimiento de la operación se explicó a los pacientes antes de la operación, y se realizó bajo la guía de TC 3D. Los pacientes fueron ayunados durante al menos 6 h antes de la operación y se administró antibiótico profiláctico 1 h antes de la operación. Durante la operación se monitorizaron el electrocardiograma, la presión arterial y la pulsioximetría. Por lo general, se administraron dosis bajas de fentanilo y midazolam intravenosos para analgesia y sedación. Los pacientes estaban despiertos durante la operación.
A todos los pacientes se les sometió a TRP (inicial o repetida) por un solo cirujano para evitar la heterogeneidad del sesgo quirúrgico. De acuerdo con la técnica Sweet, el paciente estaba acostado en posición supina sobre la mesa, y la cabeza y el cuello estaban en una posición normal. Las marcas de Hartel se dibujaban sobre la cara con un lápiz de marcado, y el punto de entrada de la aguja generalmente estaba a 3 cm del ángulo de la boca. Otros dos puntos fueron (1) el margen medial de la pupila y (2) un punto de 2,5 cm anterior al trago en el arco cigomático para servir como planos para desviar la aguja hacia el foramen oval (17).
Después de la infiltración local de lidocaína al 0,5% (10 ml) a lo largo de la trayectoria de canulación sobre la piel y el tejido subcutáneo, se utilizó una cánula de radiofrecuencia de calibre 22 y 10 cm con punta activa de 5 mm. La cánula seguía una línea recta dirigida hacia la pupila cuando se veía desde el frente y pasaba 3 cm anterior al meato auditivo externo cuando se veía desde el lado, y luego se colocaba suavemente alrededor del foramen oval sin molestias para el paciente. Una vez que la aguja llegó a la base del cráneo, se realizó una TC de detección de la base del cráneo (a intervalos de 2 mm, 120 kV, 500 mAs, Philips Brilliance CT, Holanda) para obtener la imagen en 3D y confirmar la relación entre la localización de la punta de la aguja y el foramen oval. En base a la imagen en 3D, la aguja se ajustó para ingresar al foramen oval. La entrada en T en el foramen oval fue fácil en la mayoría de los casos, pero algunos casos fueron difíciles de alcanzar y necesitaron algunos intentos. Se realizaron tomografías computarizadas para confirmar la localización correcta y la profundidad de la punta de la cánula en el foramen oval (Figura 1).
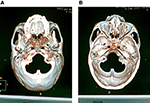
la Figura 1. Se realizaron tomografías computarizadas para confirmar la localización correcta y la profundidad de la punta de la cánula en el foramen oval. A) La imagen de vista de escafión en 3D mostraba la localización de la cánula en el foramen oval. (B) La imagen en 3D de la vista medial de la base del cráneo mostró la profundidad de la punta de la cánula en el foramen oval.
Para diferentes raíces del nervio trigémino aferentes al ganglio trigémino, cada raíz recibió información sensorial de diferentes regiones faciales. Estimulación a 50 Hz, 0,1-0.Se utilizó 2 V para identificar la división nerviosa para asegurarse de que la punta del electrodo alcanzara la posición, mientras se enlistaba el informe subjetivo de sensación del paciente en respuesta a la estimulación. El estilete se retiró de la cánula y se realizó una aspiración para asegurarse de que no hubiera líquido cefalorraquídeo (LCR) o sangre. Si se aspiraba LCR, se ajustaría la localización de la punta de la cánula. La inyección de lidocaína al 2% (0,2 ml) en el ganglio trigémino ayudó a aliviar el dolor de la termocoagulación. La lesión de PRT a 75 ° C se llevó a cabo durante 90 s. Para lograr un alivio efectivo del dolor, la punta de la cánula generalmente se reposicionó y se realizó una lesión térmica adicional. Después de esto, se retiró la cánula, y los pacientes fueron llevados a la sala y dados de alta después de 48 h. La operación se repitió si no se logró un alivio satisfactorio del dolor después de 48 h.
Eficacia
Para evaluar la intensidad del dolor se utilizó una escala analógica visual (EVA), que consta de una línea de 10 cm con dos criterios de valoración etiquetados como «sin dolor» y «dolor más intenso imaginable». Las puntuaciones EVA se obtuvieron en el preoperatorio y en el postoperatorio a las 48 h mediante entrevistas cara a cara. El resultado final se dividió en tres categorías: excelente, bueno y pobre. «Excelente «se usó para aquellos pacientes que no tenían dolor;» bueno «se usó para aquellos que tenían dolor pero con puntuación EVA 2 2 sin medicamentos a las 48 h;» pobre » se usó para aquellos que tenían dolor, con puntuación EVA.3 con o sin medicamentos.
Tasa de recurrencia
La recurrencia se definió como un retorno del dolor trigémino, que tenía las mismas características que el preoperatorio, con puntuación EVA 3 3 y frecuencia de dolor 3 3 veces al día sin uso de medicamentos. Todos los pacientes fueron seguidos y examinados a los 6 meses, 1 y 2 años. Las puntuaciones EVA después de 2 años de seguimiento se obtuvieron mediante entrevistas telefónicas realizadas por un médico independiente que no participó en el estudio, y también se registró el tiempo de recurrencia.
Complicaciones Durante la Operación
Se registraron náuseas, vómitos, cambios en la frecuencia cardíaca (bradicardia o taquiarritmia), cambios en la presión arterial (hipertensión o hipotensión) y otras complicaciones (paresia de otros nervios craneales, fístula de líquido cefalorraquídeo y hemorragia intracraneal) durante la operación. En cuanto a los resultados a largo plazo, se entrevistó a todos los pacientes sobre debilidad masticatoria, disestesia y entumecimiento corneal después de la RTP.
Estadísticas
SPSS versión 13 (SPSS Inc. Chicago, IL, USA) se utilizó para el análisis estadístico. Los datos se analizaron en términos de eficacia de la operación, recurrencia del dolor y complicaciones. Los datos no paramétricos se analizaron mediante la prueba de Mann Whitney. Otros datos fueron analizados utilizando la prueba t de Student entre los dos grupos. Los datos categóricos se analizaron utilizando la prueba exacta de Fisher. Los resultados se presentaron como media (DE). Las diferencias se consideraron estadísticamente significativas cuando P < 0,05.
Resultados
De enero de 2013 a mayo de 2013, un total de 72 pacientes con NT se sometieron a una TRP guiada por TC 3D en el Segundo Hospital de la Universidad Médica de Hebei y se inscribieron en nuestro estudio. De ellos, 31 pacientes con NT recidivante fueron tratados con PRT repetida (grupo A) y 41 pacientes con NT fueron tratados con PRT inicial (grupo B).Las características basales de los pacientes se resumen en la Tabla 1. Las mujeres superaban en número a los hombres en ambos grupos. El promedio de edad ± DE fue de 68,52 ± 11,61 años en el grupo A y de 67,15 ± 11,57 años en el grupo B, respectivamente. La mayoría de estos pacientes fueron afectados por el lado derecho con el 61,3% en el grupo A y el 61,0% en el grupo B. El nervio mandibular estuvo involucrado en el 58,1% en el grupo A y en el 48,8% en el grupo B, mientras que los nervios maxilar y mandibular estuvieron involucrados en el 41,9% en el grupo A y el 51,2% en el grupo B. La duración media ± DE de la neuralgia fue de 9,94 ± 5,69 años y 10,12 ± 5,73 años en el grupo A y el grupo B, respectivamente. Hubo hipoestesia facial en 10 (32,3%) pacientes del grupo A, y ninguno de ellos se observó en el grupo B preoperatorio. Los 10 pacientes sintieron una leve hipoestesia facial.
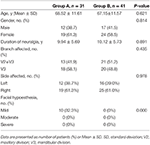
Cuadro 1. Comparación de las características demográficas y clínicas basales entre el grupo A y el grupo B.
Eficacia
En nuestro estudio no hubo fracaso técnico y en todos los casos se logró una entrada exitosa en el foramen oval. Después de la PRT repetida, la tasa de alivio completo del dolor (excelente) fue del 96,8% (30/31) en el grupo A, mientras que fue del 97,6% (40/41) entre los pacientes que recibieron PRT inicial en el grupo B. Un paciente en el grupo A y otro en el grupo B requirieron una operación repetida.
Complicaciones Durante la Operación
Se registraron las complicaciones durante la operación (Tabla 2) y no hubo diferencia entre los dos grupos. La hipoestesia facial se produjo en todos los pacientes (100% en el grupo A y 100% en el grupo B) inmediatamente después de la operación. Todos ellos sintieron hipoestesia facial moderada en el postoperatorio. Se produjeron náuseas y vómitos en 4 (12,9%) pacientes del grupo A y en 5 (12,2%) del grupo B durante la operación. Se produjo un cambio en la frecuencia cardíaca (bradicardia o taquiarritmia) en 22 (71,0%) pacientes del grupo A y en 30 (73).2%) en el grupo B durante la operación. La hipertensión se presentó en 20 (64,5%) pacientes del grupo A y en 29 (70,7%) del grupo B. No se observó hipotensión.

la Tabla 2. Comparación de complicaciones durante la operación entre el grupo A y el grupo B.
Debilidad muscular masticatoria en 3 (9,7%) pacientes del grupo A y 4 (9,8%) pacientes del grupo B. No hubo entumecimiento corneal, queratitis, paresia de otros nervios craneales, fístula de líquido cefalorraquídeo, anestesia dolorosa y hemorragia intracraneal durante y después de las operaciones de PRT, y no se reportó muerte.
Recurrencia de NT
El porcentaje de NT recurrente a los 6, 12 y 24 meses fue de 3,2, 9,7 y 19,4% en el grupo A, mientras que en el grupo B fue de 2,4, 9,8 y 17% (Tabla 3). No hubo diferencia significativa.

la Tabla 3. Comparación de la recurrencia del dolor entre el grupo A y el grupo B.
Discusión
La NT es un trastorno del nervio trigémino que produce dolor episódico intenso, que deteriora la calidad de vida. Se dispone de una amplia gama de estrategias de tratamiento, y se ha demostrado que la PRT es una modalidad de tratamiento bien establecida (18, 19). La lesión percutánea del trigémino para el tratamiento de la neuralgia del trigémino fue descrita por primera vez en 1914 por Hartel (20). Blanco y dulce refinó el procedimiento con el uso de un agente anestésico de acción corta, la estimulación eléctrica (21, 22). Con la ayuda de la canulación guiada por imágenes del foramen oval, como la TC y la fluoroscopia, el procedimiento se vuelve mucho más fácil y seguro en los últimos años. La razón de ser de la PRT en la NT es interrumpir los estímulos periféricos para llegar al sistema nervioso central (23). Se puede realizar en el mismo paciente más de una vez si es necesario, pero su eficacia y seguridad aún no están claras, especialmente para pacientes en China, que hemos tratado de explorar en este estudio.
Las modalidades de localización guiadas por imágenes por TC son, con mucho, la estrategia más superior. La adición de la reconstrucción por imágenes tridimensionales (3D) ha producido resultados más eficaces y seguros que las imágenes bidimensionales (24). La reconstrucción tridimensional puede ayudar al cirujano a tener un sólido transparente del foramen oval con forma diferente en cada paciente. En nuestro estudio, a menudo se observaron variaciones anatómicas en el tamaño y la forma del foramen oval, incluida la integración del foramen oval y el foramen espinoso. A veces hay déficit craneal en el aspecto anterolateral del foramen oval en algunos pacientes, lo que puede resultar en complicaciones catastróficas sin precaución. Se debe obtener una reconstrucción tridimensional de la base del cráneo antes de la operación, lo que ayuda a encontrar las variaciones anatómicas y evitar lesiones involuntarias en las estructuras neurovasculares circundantes. La ubicación en el foramen oval y la profundidad de penetración de la cánula son visuales, lo que confiere confianza al cirujano y mejora enormemente la seguridad de los pacientes. Además, para los pacientes con una prominencia ósea alrededor del foramen oval que puede interferir en una canulación exitosa durante la técnica convencional, la imagen de reconstrucción tridimensional es más efectiva y precisa que otras técnicas. Como precaución general, se recomienda que la aguja se dirija hacia el aspecto anterolateral del foramen oval y «camine» hacia el foramen (25). Esto disminuye la posibilidad de proximidad de la arteria carótida y la arteria meníngea media. Además, el paciente puede recostarse en posición supina sobre la camilla, con la cabeza y el cuello en una posición habitual guiada por imágenes tridimensionales. Estas técnicas son más cómodas para los pacientes con raquiocifosis y algunos pacientes ancianos que las guiadas por imágenes bidimensionales, que necesitan extender el cuello y, a veces, es imposible para estos pacientes.
De acuerdo con un estudio prospectivo de 154 pacientes tratados con PRT y fueron seguidos durante 15 años (9, 25), 153 (99%) de ellos, se obtuvo alivio inicial del dolor después de la PRT y el dolor persistió en solo un paciente (1%). Otro estudio basado en 1.561 pacientes notificó una tasa de alivio del dolor inicial del 97,6% (12). En nuestro estudio, encontramos que las tasas de alivio inmediato del dolor y alivio del dolor a las 48 h fueron en gran medida similares en pacientes tratados con PRT repetida y aquellos con PRT inicial, lo que sugiere que la PRT repetida fue una buena opción para pacientes con TN recidivante. Además, la tasa de recurrencia fue comparable entre los dos grupos después de 2 años de seguimiento, y coincidió con algunos informes anteriores (8, 9). Nuestros datos sugirieron que la eficacia de la PRT repetida era comparable a la PRT inicial.
Los principales problemas que impiden el uso generalizado de PRT son los efectos secundarios. Además, probamos la seguridad de la PRT repetida en comparación con la PRT inicial. Encontramos que no hubo diferencia de complicaciones durante y después de la operación entre los dos grupos, lo que sugiere que la PRT repetida fue un procedimiento quirúrgico seguro para los pacientes con NT recurrente. Las complicaciones observadas en nuestro estudio fueron en gran medida consistentes con informes anteriores. Se informó que la debilidad masticatoria era de hasta 29%, que fue mayor que los datos del presente estudio. Encontramos que la debilidad muscular masticatoria se produjo en alrededor del 10% de los pacientes en ambos grupos, lo que puede deberse a (1) una mejora de la imagen y la localización de la aguja mediante TC 3D y (2) un mapeo preciso antes de la lesión.
La tasa de recurrencia después del tratamiento es otro tema importante en el tratamiento de la NT. Dos estudios informaron que las tasas de recurrencia oscilaron entre 7,8 y 25% a los 11,6 y 14 años, respectivamente (8, 9). La tasa de recurrencia de los pacientes que recibieron PRT inicial fue comparable a la de los pacientes que recibieron PRT repetida en nuestro estudio, lo que sugiere que la PRT repetida tiene una tasa de recurrencia comparable en comparación con la PRT inicial.
Se deben tener en cuenta algunas limitaciones al interpretar los datos. En primer lugar, se excluyeron los pacientes con TN V1 o V1+V2. Se realizó la PRT del nervio supraorbital para la NT aislada de 1a división para preservar el reflejo corneal, y se realizó la PRT del nervio supraorbital y el nervio maxilar para la NT de 1a y 2a división. Otra limitación fue que el tamaño de la muestra del estudio era pequeño y la duración del seguimiento era relativamente corta. Sin embargo, todos estos pacientes serán monitorizados de forma continua, y otros informes podrían dar una imagen incluso clara de la repetición de la PRT en la NT recurrente.
Conclusión
En general, la PRT repetida es un tratamiento seguro y eficaz para los pacientes con NT recidivante. Además, la frecuencia y gravedad de los acontecimientos adversos para la PRT repetida fueron similares en comparación con la PRT inicial.
Contribuciones de los autores
Todos los autores enumerados han hecho una contribución sustancial, directa e intelectual al trabajo y lo han aprobado para su publicación.
Declaración de Conflicto de Intereses
Los autores declaran que la investigación se realizó en ausencia de relaciones comerciales o financieras que pudieran interpretarse como un posible conflicto de intereses.
1. Comité de Clasificación de Cefaleas de la Sociedad Internacional de Cefaleas (IHS). The international classification of headache disorders, 3a edición. Cephalalgia (2018) 38:1–211. 10.1177/0333102417738202
CrossRef Full Text | Google Scholar
2. Mathews ES, Scrivani SJ. Percutaneous stereotactic radiofrequency thermal rhizotomy for the treatment of trigeminal neuralgia. Mt Sinai J Med. (2000) 67:288–99. doi: 10.1097/00006123-200103000-00013
PubMed Abstract | CrossRef Full Text | Google Scholar
3. Kanpolat Y, Ugur HC. Revisión sistemática de técnicas de neurocirugía ablativa para el tratamiento de la neuralgia del trigémino. Neurocirugía (2005) 57: E601. doi: 10.1227 / 01.NEU.0000181084.00290.7 Un
PubMed Abstract | CrossRef Texto Completo | Google Scholar
4. Montano N, Papacci F, Cioni B, Di Bonaventura R, Meglio M. ¿Cuál es el mejor tratamiento de la neuralgia del trigémino resistente a medicamentos en pacientes afectados por esclerosis múltiple? análisis bibliográfico de procedimientos quirúrgicos. Clin Neurol Neurosurg. (2013) 115:567–72. doi: 10.1016 / j.clineuro.2012.07.011
PubMed Abstract | CrossRef Full Text | Google Scholar
5. Tatli M, Satici O, Kanpolat Y, Sindou M. Various surgical modalities for trigeminal neuralgia: literature study of respective long-term outcomes. Acta Neurochirurgica (2008) 150:243–55. doi: 10.1007/s00701-007-1488-3
PubMed Abstract | CrossRef Full Text | Google Scholar
6. Henson CF, Goldman HW, Rosenwasser RH, Downes MB, Bednarz G, Pequignot EC, et al. Rizotomía de glicerol versus radiocirugía con bisturí de rayos gamma para el tratamiento de la neuralgia del trigémino: un análisis de pacientes tratados en una institución. Int J Radiat Oncol Biol Phys. (2005) 63:82–90. doi: 10.1016 / j. ijrobp.2005.01.033
PubMed Abstract | CrossRef Texto Completo | Google Scholar
7. Berger I, Nayak N, Schuster J, Lee J, Stein S, Malhotra NR. Descompresión microvascular versus radiocirugía estereotáctica para neuralgia del trigémino: un análisis de decisión. Cureus (2017) 9:e1000. doi: 10.7759 / cureus.1000
PubMed Abstract | CrossRef Texto Completo | Google Scholar
8. Fraioli MF, Cristino B, Moschettoni L, Cacciotti G, Fraioli C. Validez de la termocoagulación por radiofrecuencia controlada percutánea en el tratamiento de la neuralgia del trigémino aislada de tercera división. Cirugía neurológica. (2009) 71:180–3. doi: 10.1016 / j. surneu.2007.09.024
PubMed Abstract | CrossRef Full Text | Google Scholar
9. Taha JM, Tew JM Jr, Buncher CR. A prospective 15-year follow up of 154 consecutive patients with trigeminal neuralgia treated by percutaneous stereotactic radiofrequency thermal rhizotomy. J Neurosurg. (1995) 83:989–93. doi: 10.3171/jns.1995.83.6.0989
PubMed Abstract | CrossRef Full Text | Google Scholar
10. Xu SJ, Zhang WH, Chen T, Wu CY, Zhou MD. Termocoagulación por radiofrecuencia percutánea guiada por neuronavigador en el tratamiento de la neuralgia del trigémino intratable. Chin Med J. (2006) 119:1528-35.
PubMed Abstract | Google Scholar
11. van Kleef M, van Genderen WE, Narouze S. 1. Neuralgia del trigémino. Práctica del Dolor. (2009) 9:252–9. doi: 10.1111 / j. 1533-2500. 2009. 00298.x
CrossRef Full Text | Google Scholar
12. Kanpolat Y, Savas A, Bekar A, Berk C. Percutaneous controlled radiofrequency trigeminal rhizotomy for the treatment of idiopathic trigeminal neuralgia: 25-year experience with 1,600 patients. Neurosurgery (2001) 48:524–32; discussion 532–4.
PubMed Abstract | Google Scholar
13. Tang YZ, Jin D, Li XY, Lai GH, Li N, Ni JX. Repeated CT-guided percutaneous radiofrequency thermocoagulation for recurrent trigeminal neuralgia. Euro Neurol (2014) 72:54–9. doi: 10.1159/000357868
PubMed Abstract | CrossRef Full Text | Google Scholar
14. Liao C, Visocchi M, Yang M, Liu P, Li S, Zhang W. Pulsed radiofrequency: a management option for recurrent trigeminal neuralgia following radiofrequency thermocoagulation. World Neurosurg. (2017) 97:e5–e7. doi: 10.1016/j.wneu.2016.09.108
PubMed Abstract | CrossRef Full Text | Google Scholar
15. Liu P, Zhong W, Liao C, Yang M, Zhang W. The role of percutaneous radiofrequency thermocoagulation for persistent or recurrent trigeminal neuralgia after surgery. J Craniof Surg. (2016) 27:e752–5. doi: 10.1097/SCS.0000000000003118
CrossRef Full Text | Google Scholar
16. Qu S, Zhu X, Wang T, Li D. Evaluación del efecto curativo de la termocoagulación por radiofrecuencia en el ganglio semilunar de pacientes ancianos con neuralgia del trigémino recurrente. Lin Chung Er Bi Yan Hou Tou Jing Wai Kea Zhi. (2016) 30:135–8. doi: 10.13201 / j.issn.1001-1781.2016.02.012
PubMed Abstract | CrossRef Texto Completo | Google Scholar
17. Dulce WH, Wepsic JG. Termocoagulación controlada del ganglio trigémino y las raicillas para la destrucción diferencial de las fibras de dolor. 1. Neuralgia del trigémino. Neurocirugía J. (1974) 40:143–56. doi: 10.3171/jns.1974.40.2.0143
PubMed Abstract | CrossRef Full Text | Google Scholar
18. Latchaw JP Jr, Hardy RW Jr, Forsythe SB, Cook AF. Trigeminal neuralgia treated by radiofrequency coagulation. J Neurosurg. (1983) 59:479–84. doi: 10.3171/jns.1983.59.3.0479
PubMed Abstract | CrossRef Full Text | Google Scholar
19. Mittal B, Thomas DG. Controlled thermocoagulation in trigeminal neuralgia. J Neurol Neurosurg Psychiatry (1986) 49:932–6. doi: 10.1136/jnnp.49.8.932
PubMed Abstract | CrossRef Full Text | Google Scholar
20. Härtel F. Ueber die intracranielle injektions behandlung der trigeminus neuralgie. Med Klin. (1914) 10: 582–4.
Google Scholar
21. White JC, Sweet WH, Hackett TP. Radiofrequency leukotomy for relief of pain: coagulación de fibras blancas frontales mediales por etapas mediante electrodos incrustantes. Arch Neurol. (1960) 2:317–30. doi: 10.1001 / archneur.1960.03840090081010
PubMed Abstract | CrossRef Texto Completo | Google Scholar
22. White JC, Sweet WH, Hackett TP. Leucotomía electrolítica para aliviar el dolor. Coagulación por radiofrecuencia de fibras frontotalámicas por etapas mediante electrodos incrustados. Trans Am Neurol Assoc. (1959) 84:88–92.
PubMed Abstract | Google Scholar
23. Carney LR. Considerations on the cause and treatment of trigeminal neuralgia. Neurology (1967) 17:1143–51. doi: 10.1212/WNL.17.12.1143
PubMed Abstract | CrossRef Full Text | Google Scholar
24. Liu M, Wu CY, Liu YG, Wang HW, Meng FG. Three-dimensional computed tomography-guided radiofrequency trigeminal rhizotomy for treatment of idiopathic trigeminal neuralgia. Chin Med Sci J. (2005) 20:206–9.
PubMed Abstract | Google Scholar
25. Gerber AM. Improved visualization of the foramen ovale for percutaneous approaches to the gasserian ganglion. Technical note. J Neurosurg. (1994) 80:156–9. doi: 10.3171/jns.1994.80.1.0156
PubMed Abstract | CrossRef Full Text | Google Scholar