Las imitaciones de migraña son trastornos de cefalea primarios o secundarios con características comunes a la migraña que pueden llevar a un diagnóstico erróneo y falso positivo de migraña. Para las personas que buscan atención para dolores de cabeza recurrentes graves, la migraña es el diagnóstico más probable, lo que justifica un alto índice de sospecha de migraña. Esto puede llevar a errores de sobrediagnóstico y a perder oportunidades para tratar el trastorno que realmente está presente. Se debe considerar la posibilidad de imitaciones de migraña:
- en el momento de la consulta inicial
- en cualquier persona diagnosticada con migraña que no tenga la respuesta esperada al tratamiento
- en cualquier persona diagnosticada con migraña cuyas características de dolor de cabeza cambian con el tiempo.
Otro factor es que más de un diagnóstico puede estar presente (es decir, migraña y otra afección). Nuestro enfoque diagnóstico sugerido se resume en la Figura.
Las personas que presentan dolores de cabeza recurrentes de moderados a intensos como un síntoma prominente requieren una evaluación meticulosa. Esa evaluación generalmente comienza con la identificación o exclusión de los trastornos de cefalea secundarios, definidos como trastornos de cefalea atribuibles a otra enfermedad. Una historia clínica cuidadosa es seguida por exámenes médicos y neurológicos generales para buscar señales de alarma, es decir, características clínicas que sugieren la posibilidad de un trastorno de cefalea secundario. Cuando hay señales de alarma, se lleva a cabo una evaluación diagnóstica dirigida para apoyar o excluir los trastornos de cefalea secundarios sospechosos.
En este documento, primero consideramos el diagnóstico de migraña en el momento de la consulta inicial, comenzando con los trastornos de cefalea primarios y luego pasando a los trastornos de cefalea secundarios. A continuación, consideramos la posibilidad de que las migrañas se imiten más adelante en el curso del tratamiento cuando los dolores de cabeza de las personas no responden al tratamiento como se esperaba o cuando los patrones de dolor de cabeza cambian. Finalmente, consideramos la posibilidad de que se presente más de 1 tipo de cefalea.
Trastornos primarios de la Cefalea
Las características principales de la migraña de acuerdo con la Clasificación Internacional de Trastornos de la Cefalea, 3a edición (ICHD-3) se enumeran en el Recuadro.1 Aunque los criterios diagnósticos son explícitos, muchas características de la migraña también se encuentran en otros trastornos de cefalea primarios. Por ejemplo, el dolor unilateral caracteriza tanto la migraña como las cefalalgias autónomas del trigémino (TAC). Además, los diagnósticos de ICHD-3 requieren que el trastorno de dolor de cabeza no se explique mejor por otra afección. Esta afirmación aparentemente simple significa que cumplir con los criterios de síntomas para la migraña no es suficiente para establecer un diagnóstico. El médico también tiene que asegurarse de que no hay una mejor explicación para los síntomas del paciente. Los errores de diagnóstico a menudo conducen a un retraso terapéutico.
Cefalalgias autonómicas trigéminas
Los TAC comprenden un grupo de trastornos de cefalea primarios que tienen el sello distintivo de cefalea unilateral con síntomas autonómicos craneales ipsilaterales, que incluyen
- cefalea en racimos (CH)
- hemicranias paroxísticas (PH)
- hemicrania continua (HC) y
- ataques de cefalea neuralgiforme unilaterales de corta duración con o sin inyección conjuntival (SUNCT/SUNA).
Los TAC se distinguen entre sí por la frecuencia de ataque, la duración del ataque y los patrones de respuesta al tratamiento. Todos se pueden confundir con la migraña porque el dolor unilateral es común a todos, y los patrones de síntomas asociados y respuesta al tratamiento para los TAC y la migraña se superponen. Las características autonómicas craneales definitorias de los TAC también ocurren comúnmente en la migraña; del mismo modo, los síntomas asociados de la migraña (es decir, náuseas, fotofobia y fonofobia) son comunes en los TAC.2
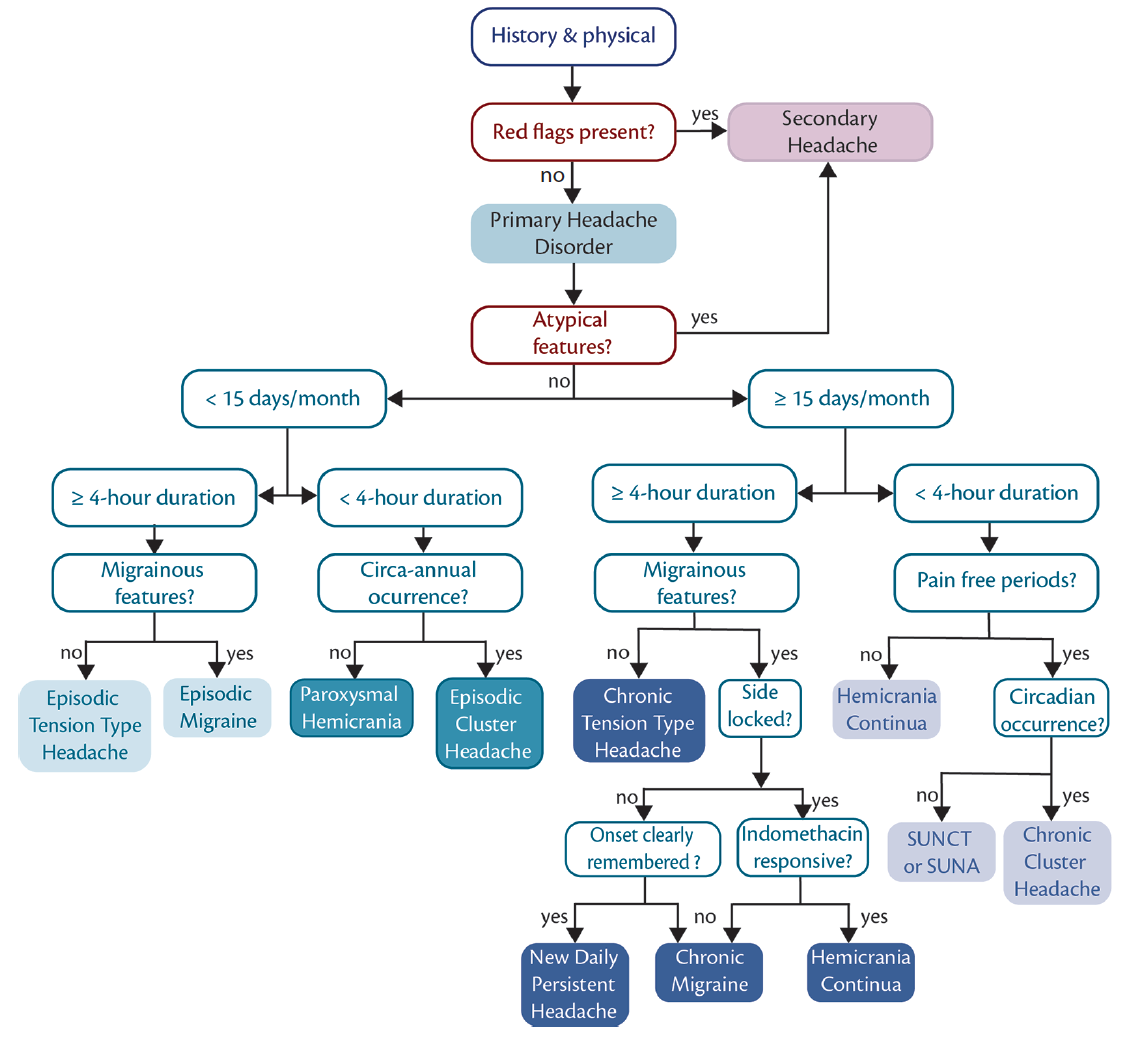
haga Clic para ver más grande
la Figura. La migraña imita el algoritmo de diagnóstico. Un elemento clave del diagnóstico diferencial, después de descartar señales de alerta y características atípicas que indican cefalea secundaria, es distinguir la frecuencia y la duración de las cefaleas de modo que puedan agruparse (de izquierda a derecha) como cefaleas frecuentes de larga duración, menos frecuentes de corta duración, frecuentes de larga duración y frecuentes de corta duración. Abreviaturas: SUNA, ataque de cefalea neuralgiforme unilateral de corta duración; SUNCT, cefalea neuralgiforme unilateral de corta duración con inyección conjuntival.
Caracterizados por dolor severo unilateral, los ataques de CH duran de 15 a 180 minutos con características autónomas y, a veces, una sensación de inquietud.1 Los síntomas asociados característicos de la migraña se observan a menudo en los ataques de CH.3,4 Con estas características y el aumento de la incidencia de ataques, la CH puede diagnosticarse erróneamente como migraña crónica. Las características que diferencian la CH de la migraña son la duración del ataque más corta, los patrones circanuales y circadianos, y la inquietud que puede ocurrir durante un ataque de CH.
Notable por el dolor de cabeza continuo con exacerbaciones del dolor, la HC se puede confundir con la migraña, particularmente si la historia se centra exclusivamente en las exacerbaciones dolorosas que son un sello distintivo de la HC. Las personas con HC a menudo tienen características migrañosas.5 En una serie de casos se observó que el 74% de las personas con HC tenían síntomas asociados de migraña.6 Otro estudio sugiere que el 52% de las personas diagnosticadas correctamente con HC fueron diagnosticadas inicialmente con migraña.7 Los intervalos sin dolor entre exacerbaciones favorecen el diagnóstico de migraña, mientras que la ausencia de intervalos sin dolor favorece la HC. Si el dolor es continuo y el dolor de cabeza está bloqueado de lado con características autonómicas craneales, se debe considerar fuertemente el HC. Centrarse solo en las exacerbaciones y no en el nivel basal de dolor puede llevar a un diagnóstico erróneo de migraña o CH, dependiendo de la duración de las exacerbaciones. Incluso cuando se tiene en cuenta el dolor de cabeza continuo de fondo, todavía existe el peligro de diagnosticar erróneamente el HC como migraña crónica. El sello distintivo de un diagnóstico definitivo de HC es la respuesta absoluta a la indometacina, que conduce a una completa libertad del dolor y a la ausencia de recurrencia del dolor una vez alcanzada la dosis adecuada. La migraña puede responder a la indometacina, pero rara vez por completo y también puede responder de forma incompleta a otros antiinflamatorios no esteroideos. Con la excepción del dolor de cabeza de fondo persistente, el PH comparte las mismas características del HC. Las personas con PH tienen períodos distintos sin dolor.
Con la frecuencia más alta y la duración más corta de los ataques, los ataques SUNCT/SUNA son puñaladas de dolor simples o múltiples moderadas a severas que duran de 1 a 600 segundos.1 En comparación con otros TAC, el diagnóstico diferencial para el TSE/SUNA incluye con mayor frecuencia síndromes de dolor facial neuralgiforme de corta duración (por ejemplo, neuralgia del trigémino) en lugar de migraña, simplemente porque la duración de la migraña suele ser de 4 a 72 horas.
Nuevo dolor de cabeza Persistente Diario
El nuevo dolor de cabeza persistente diario (NPD) se caracteriza por un dolor de cabeza persistente, claramente recordado desde el inicio, posiblemente con características de dolor de cabeza tensional, migraña o ambos que está presente durante al menos 3 meses. Esto implica que cualquier fenotipo de cefalea considerado primario que haya persistido durante 3 meses debe incluir el DPHN en el diagnóstico diferencial. El dilema de diagnóstico es que tanto el dolor de cabeza de tipo tensional como la migraña tienen formas crónicas que pueden ser intratables, lo que facilita el diagnóstico erróneo de la NPD para la migraña crónica y viceversa. Este desafío diagnóstico ha llevado a muchos a investigar métodos terapéuticos que tratan todos estos trastornos de cefalea, aunque esto alguna vez se consideró un objetivo imposible. La onabotulinumtoxinA, aprobada para el tratamiento de la migraña crónica por la Administración de Alimentos y Medicamentos (FDA, por sus siglas en inglés), también mejora la frecuencia y la gravedad del dolor de cabeza en personas con NPD durante un período de 12 meses.8 Notoriamente muy difíciles de tratar, 9 estrategias para el NPD a menudo se centran en aclarar el fenotipo del dolor de cabeza para tener la mejor oportunidad de lograr un objetivo hacia la libertad del dolor de cabeza.
Cefalea hipnica
El ICHD-3 describe la cefalea hipnica como un ataque de cefalea frecuente sin síntomas autonómicos craneales. Con ataques de hasta 4 horas que se desarrollan durante el sueño y a menudo despiertan a una persona del sueño, el dolor de cabeza hipnico se diagnostica fácilmente como migraña. En una serie de casos de 23 personas diagnosticadas con cefalea hipnica, alrededor del 70% también tenía antecedentes de migraña, lo que arroja luz sobre el hecho de que estos trastornos pueden coexistir.10
Trastornos secundarios de la cefalea
Algunos trastornos secundarios de la cefalea que pueden imitar la migraña pueden ser potencialmente mortales. Ciertas banderas rojas (La Lista de Banderas Rojas) pueden levantar la sospecha de causas secundarias, como el inicio rápido de dolor de cabeza, la asociación de dolor de cabeza con signos neurológicos focales y el inicio inicial de dolor de cabeza en una persona mayor de 50 años.11 También es importante desentrañar cualquier característica única de un dolor de cabeza de nueva presentación de aquellos que una persona con un trastorno de dolor de cabeza crónico ha experimentado previamente.
Cefaleas secundarias vasculares
Disección Arterial. El dolor de cabeza asociado con la disección arterial cervical o vertebral puede parecerse a la migraña. Estos dolores de cabeza pueden ser unilaterales y a veces se asocian con náuseas y vómitos, así como con alteraciones visuales que recuerdan al aura y la fotofobia.12,13 La gravedad del dolor y la duración de la cefalea asociada con la disección arterial también pueden imitar la migraña, aunque el inicio del dolor puede ser más rápido en la disección.1 Los signos secundarios a isquemia cerebral o compromiso simpático pueden ayudar a diferenciar la migraña de la disección arterial; sin embargo, estos a menudo pueden presentarse en un momento posterior después de la cefalea y potencialmente retrasar el diagnóstico correcto.Arteritis de Células Gigantes. El dolor de cabeza asociado con la arteritis de células gigantes (ACG) también puede tener características migrañosas y puede estar asociado con una pérdida visual temporal llamada amaurosis fugaz que se puede confundir con el aura visual. Entre otras características de la ACG, la presencia de síntomas sistémicos, como pérdida de peso, fiebre y/o malestar y la aparición de dolor de cabeza después de los 60 años de edad, debería inducir un análisis adicional para esta afección.14
Ictus y otras Vasculopatías. El accidente cerebrovascular, la hemorragia intracraneal, la trombosis del seno venoso, el síndrome de vasoconstricción cerebral reversible (RCVS) y las vasculopatías genéticas pueden tener dolor de cabeza asociado, algunos de los cuales también tienen características migrañosas.1 Los síntomas y signos neurológicos focales y los cambios en el nivel de alerta justifican una exploración más profunda de la etiología, aunque estas características a veces también se asocian con la migraña, lo que causa diagnósticos de migraña falsos negativos.
Dolor de cabeza con Trueno. Siempre que exista sospecha de cefaleas secundarias vasculares, la migraña debe ser un diagnóstico de exclusión. Esto es particularmente cierto para un dolor de cabeza con inicio de trueno, que justifica una evaluación rigurosa para una causa secundaria. Cualquier dolor de cabeza con un inicio que alcanza la intensidad máxima en menos de 1 minuto es, por definición, un dolor de cabeza de inicio de trueno que puede aludir a una hemorragia subaracnoidea, accidente cerebrovascular hemorrágico, RCVS o incluso apoplejía hipofisaria. Después de que se hayan descartado estas afecciones que amenazan la vida, volver a la consideración de la migraña también debe incluir la posibilidad de dolor de cabeza de trueno primario, entonces llamado migraña de choque.
Ataques Isquémicos Transitorios. A menudo confundidos con el aura de migraña y viceversa, los ataques isquémicos transitorios (AIT) tienen un inicio neurológico focal agudo. Un estudio encontró que ciertas características sociodemográficas, como la edad, el sexo masculino, la historia de factores de riesgo vascular (por ejemplo, hipertensión o hiperlipidemia), así como una historia de síntomas principalmente de tipo motor y síntomas que duran menos de 1 hora, se asocian con AIT versus aura de migraña. Sin embargo, los autores consideraron que ningún elemento clínico era suficiente para discriminar entre las 2 entidades.15 Existe una relación entre la migraña y el AIT independiente del aura también. Un estudio reciente16 encontró una mayor prevalencia a 1 año de migraña sin aura en personas que habían experimentado un AIT. Aproximadamente el 13% de las personas que tuvieron AIT experimentaron un nuevo tipo de dolor de cabeza, en su mayoría similar a la migraña. Las personas con AIT de circulación posterior tenían más probabilidades de tener un dolor de cabeza similar a la migraña que aquellas con AIT de circulación anterior. Curiosamente, los dolores de cabeza tipo migraña aparecieron por primera vez en algunas personas con AIT. Esto ilustra la importancia de buscar descripciones de dolor de cabeza nuevas o modificadas, ya que la migraña nueva o empeorada potencialmente puede ser una señal de advertencia de AIT. Es de esperar que el reconocimiento de esta advertencia ayude a prevenir un posible accidente cerebrovascular futuro. Por el contrario, el diagnóstico inadecuado de AIT en un paciente con aura de migraña puede resultar en un estudio exhaustivo y una terapia antiagregante plaquetaria injustificada.
Cefalea Secundaria Relacionada con la presión del líquido Cefalorraquídeo
La cefalea asociada con hipertensión intracraneal idiopática (IIH) a menudo se puede confundir con migraña. Los datos demográficos de las personas con cualquiera de las dos afecciones se superponen significativamente y, a menudo, la IIH y la migraña pueden ser comórbidas.17 Los dolores de cabeza que empeoran al despertar, así como otras provocaciones posicionales, tinnitus pulsátil y papiledema, deben aumentar la preocupación por las IIH. Los dolores de cabeza de baja presión secundarios a una fuga de líquido cefalorraquídeo (LCR) también son importantes para mantener el diagnóstico diferencial al evaluar a los pacientes con migraña, especialmente si son resistentes a muchos medicamentos para la migraña. Estos dolores de cabeza tienden a ocurrir al levantarse y/o más tarde en el día, aunque este patrón no siempre es evidente.18
Dolor de cabeza Asociado con Neoplasias
Aunque la migraña no es el fenotipo de cefalea más común en individuos con tumores cerebrales subyacentes, la migraña puede ser una característica que se presenta junto con las náuseas y los vómitos, lo que dificulta llegar al diagnóstico correcto. La precipitación de dolor de cabeza por la maniobra de Valsalva y la flexión justifican la investigación de neoplasias.19 En un estudio de individuos con tumores hipofisarios, de aquellos que informaron dolor de cabeza, las características más comúnmente descritas incluyeron dolor pulsátil intenso en las regiones frontal u orbital y alivio con reposo,20 ambos son comunes en la migraña también. Una situación potencialmente peligrosa es cuando una persona con un diagnóstico preexistente de migraña que luego desarrolla un tumor cerebral subyacente (tumores primarios o metástasis) tiene dolor de cabeza relacionado con neoplasias o nuevos síntomas atribuidos erróneamente a la migraña. Un estudio reciente encontró que los participantes con tumores cerebrales también tenían un mayor riesgo de diagnóstico previo de migraña.21 Es esencial permanecer alerta cuando el curso de la migraña de un individuo empeora sin una explicación obvia.
Dolores de cabeza secundarios infecciosos
La meningitis se asocia con frecuencia con dolor de cabeza, pero también presenta otros hallazgos cardinales, como fiebre y rigidez nucal.22 Es importante considerar la meningitis en cualquier persona con antecedentes de dolores de cabeza que presente un dolor de cabeza que tenga dolor de cuello más prominente, especialmente en el entorno de estado mental alterado. Quizás más comúnmente, la migraña puede disfrazarse de sinusitis y viceversa. Los síntomas nasales pueden acompañar a la migraña23, y el dolor facial es prominente en la migraña.24 La presencia de fiebre y secreción nasal es útil para la diferenciación. La sinusitis esfenoide, específicamente, a menudo se puede diagnosticar erróneamente como migraña, porque presenta dolor periorbital, náuseas y vómitos, pero rara vez tiene secreción nasal o goteo posnasal.25 Entre una miríada de otros síntomas, la enfermedad de Lyme a menudo puede presentar dolor de cabeza, con la semiología de migraña que aparece con mayor frecuencia.26 Las infecciones dentales también pueden ser una causa de dolor de cabeza secundario.1
Causas tóxicas y Metabólicas de la cefalea
El médico astuto siempre debe mantener los síndromes tóxicos en su diagnóstico diferencial, especialmente en pacientes que presentan cefalea aguda. La intoxicación aguda por monóxido de carbono se presenta comúnmente con dolor frontal, palpitante y continuo que puede pasarse por alto dada la superposición significativa con la migraña.27 Muchos medicamentos causan dolor de cabeza como efecto secundario, algunos más notorios que otros, como los inhibidores de la fosfodiesterasa.1
El hipotiroidismo se asocia con dolores de cabeza y una gran proporción de personas con dolor de cabeza atribuido al hipotiroidismo experimentan características migrañosas, que incluyen calidad pulsátil del dolor, náuseas o vómitos asociados y duración prolongada.La migraña de nueva aparición, con o sin otras características asociadas de hipotiroidismo o empeoramiento de la migraña en un paciente con antecedentes de migraña, debe inducir estudios de tiroides. La hipoglucemia, especialmente hipoglucemia postprandial, también puede causar dolores de cabeza migrañoso,29,30, ilustrando la importancia de tener una buena historia. Es posible que las personas que experimentan un dolor de cabeza hipoglucémico posprandial tengan una predisposición a la migraña que se desenmascara con la hipoglucemia.
Otras causas de dolor de cabeza
El dolor de cabeza por uso excesivo de medicamentos (MOH) también puede diagnosticarse erróneamente como migraña. Muchas personas con migraña que usan medicamentos abortivos con frecuencia experimentan dolor de cabeza con características migrañosas; de hecho, el uso excesivo de medicamentos es un factor de riesgo para la conversión de migraña episódica a crónica. (Ver Terapias Agudas para la Migraña en este número) Aunque el MOH está clasificado como un trastorno de cefalea secundario, hay un debate al respecto. Las personas que experimentan un uso excesivo de medicamentos a menudo tienen un trastorno de dolor de cabeza preexistente, como la migraña.
La hipertensión también puede presentarse como un dolor de cabeza migrañoso o un empeoramiento del dolor de cabeza en un paciente con antecedentes de migraña; controlar la presión arterial es una parte valiosa de la evaluación del dolor de cabeza. Dolores de cabeza orbitales unilaterales severos con cambios visuales asociados o pérdida de la visión pueden indicar glaucoma agudo, que requiere intervención urgente. De nuevo, es crucial descubrir nuevas características de un dolor de cabeza unilateral que puedan sugerir una etiología diferente a la migraña.22 La prevalencia de migraña es alta en personas con enfermedades inflamatorias subyacentes, como el lupus eritematoso sistémico.32
La epilepsia también tiene muchas características similares a la migraña que pueden llevar a un diagnóstico erróneo mutuo. Las convulsiones focales y el aura convulsiva pueden imitar el aura de migraña. El aura de migraña visual puede confundirse con convulsiones occipitales y viceversa, aunque los síntomas son clásicamente distintos. Esto es aún más complicado porque las convulsiones occipitales a menudo van seguidas de cefalea similar a la migraña.33
La migraña es un diagnóstico de inclusión y exclusión. Es un diagnóstico de inclusión en el que deben estar presentes ciertas características clínicas. Es un diagnóstico de exclusión en el que deben excluirse los trastornos primarios y secundarios alternativos. Una vez que se diagnostica la migraña, los objetivos del tratamiento son reducir la frecuencia y la gravedad del dolor de cabeza, lo que lleva a una mejora general de la calidad de vida. Este proceso puede tardar de semanas a meses a medida que se prueban los medicamentos adecuados. Una vez que los dolores de cabeza mejoran, es posible que se requiera un manejo continuo para mantener el control. Si los dolores de cabeza no responden al tratamiento como se esperaba, se debe reconsiderar la posibilidad de diagnósticos alternativos.
Cambios en el patrón de cefalea
Después de un período de respuesta favorable al tratamiento, las personas con migraña pueden experimentar exacerbaciones. Cuando se producen exacerbaciones, hay varias explicaciones posibles, incluida la reducción de la adherencia al tratamiento o la aparición de factores exacerbantes, como el estrés vital, una lesión en la cabeza o el uso excesivo de medicamentos. Otra posibilidad es que se haya desarrollado un nuevo tipo de cefalea, primaria o secundaria, en el entorno de la migraña preexistente. En cualquier persona diagnosticada con migraña, un cambio sutil, como la transición de ocurrencia episódica a ocurrencia crónica o un cambio en la semiología del dolor de cabeza, puede ser la única pista de un nuevo dolor de cabeza primario o secundario. Por lo tanto, la familiaridad con las señales de alerta y la vigilancia de las características conocidas del trastorno de cefalea preexistente son primordiales. Si la investigación de las señales de alarma no culmina en un diagnóstico de un trastorno de cefalea secundario, entonces el dilema que queda es si la desviación del patrón de cefalea habitual representa un nuevo trastorno de cefalea o es simplemente una progresión del trastorno de cefalea preexistente. Se debe tomar un historial cuidadoso para ayudar a distinguir a través de la identificación de los desencadenantes, el trauma o el posible uso excesivo de medicamentos o sustancias.
Conclusión
Dada la amplia gama de síntomas y patrones de dolor de cabeza que pueden ser una expresión de migraña, puede ser difícil diagnosticar adecuadamente la migraña, especialmente en una visita inicial. A menudo existen falsos positivos y falsos negativos de diagnóstico. Hay una superposición en la calidad de la cefalea y las características asociadas, incluidos los signos autonómicos, entre los diferentes trastornos primarios de la cefalea. Esta superposición enfatiza la importancia de tomar un historial completo al evaluar a los pacientes con dolor de cabeza; la capacidad de encontrar características sutiles que experimenta un paciente a veces puede ser primordial para hacer el diagnóstico apropiado. Del mismo modo, muchos trastornos de cefalea secundarios pueden imitar la migraña y, como resultado, pueden pasarse por alto, con consecuencias potencialmente graves. También es beneficioso recordar que una persona puede tener más de un diagnóstico; a menudo, las afecciones comórbidas con migraña requieren un enfoque de tratamiento diferente y más amplio. Al final, las respuestas a nuestra evaluación se encuentran en un historial completo y un examen físico que se debe cuestionar periódicamente, especialmente en ausencia de mejoría a pesar del tratamiento.
Divulgaciones
RBL recibe apoyo de investigación de los Institutos Nacionales de Salud, la Fundación para la Investigación de la Migraña y la Fundación Nacional para el Dolor de Cabeza; posee opciones de compra de acciones en eNeura Therapeutics y Biohaven Holdings; se desempeña como consultor, miembro del consejo asesor o ha recibido honorarios de la American Academy of Neurology, Alder, Allergan, American Headache Society, Amgen, Autonomic Technologies, Avanir, Biohaven, Biovision, Boston Scientific, Dr. Reddy’s, Electrocore, Eli Lilly, eNeura Therapeutics, GlaxoSmithKline, Merck, Pernix, Pfizer, Supernus, Teva, Trigemina, Vector, Vedanta; y recibe regalías de Wolff’s Headache 7ª y 8ª Edición, Oxford Press University, 2009, Wiley, e Informa. CEA y AM-No tengo relaciones relevantes para este contenido que revelar.
1. Comité de Clasificación de Cefaleas de la Sociedad Internacional de Cefaleas. The international classification of headache disorders, 3a edición. Cefalalgia. 2013; 33(9);629-808.
2. Goadsby PJ, Lipton RB. Una revisión de hemicranías paroxísticas, síndrome de bronceado y otros dolores de cabeza de corta duración con características autónomas, incluidos casos nuevos. Cerebro. 1997; 120 (Pt 1): 1983-2209.
3. Uluduz D, Ayta S, Özge A, et al. Características autonómicas craneales en la migraña y características migrañosas en la cefalea en racimos. Noro Psikiyatr Ars. 2018;55(3):220-224.
4. Newman LC, Goadsby P, Lipton RB. Dolores de cabeza en racimo y relacionados. Med Clin North Am. 2001;85(4):997-1016.
5. Prakash S, Adroja B. Hemicrania continua. Ann Indian Acad Neurol. 2018; 21 (suppl 1): S23-S30.
6. Newman LC, Lipton RB, Solomon S. Hemicrania continua: diez nuevos casos y una revisión de la literatura. Neurología. 1994;44(11):2111-2114.
7. Rossi P, Faroni J, Tassorelli C,Nappi G. (2009), Retraso diagnóstico y manejo subóptimo en una población de referencia con hemicrania continua. Dolor. 2009;49(2):227-234.
8. Ali A, Kriegler J, Tepper S, Vij B. Nueva cefalea persistente diaria y terapia con onabotulinumtoxinA. Clin Neuropharmacol. 2019;42(1):1-3.
9. Nierenburg H, Newman LC. Actualización sobre el nuevo dolor de cabeza persistente diario. Opciones de Tratamiento Curr Neurol. 2016;18(6):25.
10. Ruiz M, Mulero P, Pedraza MI, et al. De la vigilia al sueño: asociación de migraña y cefalea hipnica en una serie de 23 pacientes. Dolor. 2015;55(1):167-173.
11. Dodick DW. Perlas: dolor de cabeza. Semin Neurología. 2010;30(1):74-81.
12. Donnelly A, Sinnott B, Boyle R, Rennie I. Cuidado con la migraña de mediana edad: disección de la arteria carótida interna que imita la migraña en el departamento de emergencias. Caso BMJ Rep. 2017; pii: bcr-2017-221774.
13. Mirza Z, Hayward P, Hulbert D. Disección espontánea de la arteria carótida que se presenta como migraña, un diagnóstico que no debe perderse. J Acad Emerg Med. 1998;15(3):187-199.
14. Singh R., Sahbudin, Filer A. Nuevos dolores de cabeza con marcadores inflamatorios normales: una presentación temprana atípica de arteritis de células gigantes. Caso BMJ Rep. 2018; pii: bcr-2017-223240.
15. Fogang Y, Naeije G, Ligot N. Déficits neurológicos transitorios: ¿se pueden distinguir los ataques isquémicos transitorios del aura de migraña sin dolor de cabeza? Accidente Cerebrovascular J Enfermedad Cerebral. 2015;24(5):1047-1051.
16. Lebedeva ER, Gurary NM, Olesen J. Cefalea en ataques isquémicos transitorios. J Dolor de Cabeza. 2018;19(1):60.
17. Sina F, Razmeh S, Habibzadeh N, Zavari A, Nabovvati M. Migraña en pacientes con hipertensión intracraneal idiopática. Neurol Int. 2017;9(3):7280.
18. Acuéstate CM. Dolor de cabeza con presión baja del líquido cefalorraquídeo. Opciones de Tratamiento Curr Neurol. 2002;4(5):357-363.
19. Forsyth PA, Posner JB. Dolores de cabeza en pacientes con tumores cerebrales: un estudio de 111 pacientes. Neurología. 1993;43(9):1678-1683.
20. Gondim JA, de Almeida JP, de Albuquerque LA, Schops M, Gomes E, Ferraz T. Cefalea asociada con tumores hipofisarios. J Dolor de Cabeza. 2009;10(1):15-20.
21. Chen CH, Sheu JJ, Lin YC, Lin HC. Association of migraines with brain tumors: a nationwide population-based study (en inglés). J Dolor de Cabeza. 2018;19(1):111.
22. Angus-Leppan H. Migraña: imita, borderlands y camaleones. Pract Neurología. 2013;13(5):308-318
23. Cady RK, Schreiber CP. ¿Dolor de cabeza sinusal o migraña? Consideraciones para hacer un diagnóstico diferencial. Neurología. 2002; 58 (9 suppl 6): S10-S14.
24. Yoon, MS, Mueller D, Hansen N, et al. Prevalencia de dolor facial en migraña: un estudio de base poblacional. Cefalalgia. 2010;30(1):92-96.
25. Silberstein SD. Dolores de cabeza debidos a la enfermedad de los senos nasales y paranasales. Neurol Clin. 2004;22(1):1-19.
26. Scelsa SN, Lipton RB, Sander H, Herskovitz S. Características del dolor de cabeza en pacientes hospitalizados con la enfermedad de Lyme. Dolor. 1995;35(3):125-130.
27. Hampson NB, Hampson LA. Características del dolor de cabeza asociado con intoxicación aguda por monóxido de carbono. Dolor. 2002;42(3):220-223.
28. Lima Carvalho MF, de Medeiros JS, Valença MM. Cefalea en el hipotiroidismo de inicio reciente: revalorización, características y desenlace después del tratamiento con levotiroxina. Cefalalgia. 2017;37(10):938-946.
29. Candan FU. EHMTI-0229: un caso de dolor de cabeza tipo migraña con hipoglucemia posprandial tratada con cambios en el estilo de vida. J Dolor de Cabeza. 2014; 15 (suplemento 1): G39.
30. Jacome DE. Hipoglucemia migraña de rebote. Dolor. 2001;41(9): 895-898.
31. Kristoffersen ES, Lundqvist C. Dolor de cabeza por uso excesivo de medicamentos: epidemiología, diagnóstico y tratamiento. El Medicamento Adv Saf. 2014;5(2):87-99.
32. Glanz B, Venkatesan A, Schur PH, Lew RA, Khoshbin S. Prevalencia de migraña en pacientes con lupus eritematoso sistémico. Dolor. 2001;41(3):285-289.
33. Panayiotopoulos, CP. «Migralepsia» y la importancia de diferenciar las convulsiones occipitales de la migraña. Epilepsia. 2006;47(4):806-808.