Procidentia se refiere al prolapso completo más allá del nivel del himen distalmente, de modo que el útero (o bóveda vaginal si el útero está ausente) sobresale permanentemente de la vagina.
El prolapso de órganos pélvicos (POP) se define como el descenso sintomático de una o más de: la pared vaginal anterior, la pared vaginal posterior y el ápice de la vagina (cuello uterino/útero) o bóveda (manguito) después de una histerectomía, de acuerdo con la definición y nomenclatura de estandarización de la Sociedad Internacional de Continencia (ICS) 2009. En términos prácticos, se refiere a un desplazamiento caudal de los órganos pélvicos femeninos como resultado del debilitamiento de los tejidos de soporte de la vagina y el útero, lo que resulta en la extrusión de los órganos pélvicos al hiato genital. Se han utilizado varios métodos para cuantificar el grado de gravedad de los COP, pero solo se ha validado un sistema para la reproducibilidad inter e intra-observador, que es el sistema de cuantificación de CIC de cuantificación de COP (POP-Q).
Los estudios escandinavos en los que participaron mujeres asintomáticas invitadas a evaluación informaron que el 55% de las mujeres de 40 a 49 años de edad tenían, en el examen, POP de grado superior al segundo en al menos un compartimento.1 De las mujeres de 50 a 79 años de edad en el estudio de la Iniciativa para la Salud de la Mujer (WHI), el 41% tenía POP, el 34% cistocele, el 19% rectocele y el 12% prolapso uterino. Estudios realizados en los Estados Unidos, que analizan las operaciones de POP, sugieren que una de cada nueve mujeres requerirá una operación a la edad de 80 años. Sin embargo, dado que muchas mujeres no solicitan una evaluación médica, es muy probable que se infravalore la carga de morbilidad en la población.
Entre los factores de riesgo importantes figura la paridad, ya que la incidencia del POP aumenta con el aumento de la paridad: hasta el 80% de las mujeres que han tenido cuatro o más partos vaginales tendrán POP.1 En las mujeres que pudieron activar suficientemente los músculos del suelo pélvico, esta incidencia se redujo en casi un 50%. El uso de fórceps para el parto también aumenta significativamente el riesgo, y otros factores menos importantes son la duración del trabajo de parto, el uso de episiotomía, el peso al nacer y la histerectomía previa. Hay variaciones raciales, con estudios de los Estados Unidos que informan que las mujeres asiáticas tienen una mayor incidencia y las mujeres africanas tienen una incidencia menor.3
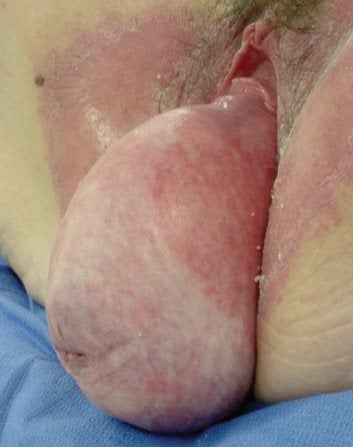
Procidentia es fácil de identificar.
Los mecanismos de soporte del útero y la vagina todavía no se entienden completamente, pero se relacionan con una compleja interacción de integridad fascial y conexiones ligamentosas a estructuras óseas. La fascia endopélvica rodea la vagina, pero todavía existe controversia sobre si hay capas o espacios distintos o si la mucosa vaginal y la muscularis se fusionan o interdigitan con colágeno y elastina submucosamente. Este tejido similar a un calcetín se une con el manguito cervical cranealmente para integrarse con los ligamentos uterosacrales y cardinales, así como lateralmente con el músculo ani del elevador subyacente que se une a la línea arqueada de la pelvis de las fascias del elevador, que va desde la columna isquiática hasta la inserción púbica del puborrectal. Caudalmente, la fascia se conecta a la membrana perineal y a la musculatura perineal. El soporte de los órganos urogenitales se ha segregado en tres niveles diferentes: El nivel 1 es el complejo uterosacral/cardinal craneal, el nivel 2 la fascia endopélvica que rodea los dos tercios superiores de la vagina y el nivel 3 el tercio inferior de la vagina, ya que se une al ani elevador y a la membrana perineal.4 En realidad, este es un sistema integral de apoyo con múltiples áreas potenciales de interrupción o debilidad.5 Subyacente a esto hay un mecanismo de soporte secundario del músculo elevador, y en particular el «cabestrillo» puborectálico que actúa como soporte de la vagina a nivel del hiato elevador, y cuya interrupción es común después del parto vaginal6, lo que predispone al ESTALLIDO en la vida posterior.7
Un historial cuidadoso de síntomas urinarios, intestinales y coitales es importante para optimizar los resultados centrados en el paciente. Hay una serie de cuestionarios validados para esto, por ejemplo, el cuestionario australiano del suelo pélvico.8 El examen necesita cuantificar el POP y cualquier otra debilidad urogenital asociada. Las investigaciones requeridas con procidentia son pocas, pero la ecografía renal y el análisis de orina de flujo medio pueden ser importantes, debido al potencial de torcedura de los uréteres que conduce con la consiguiente hidronefrosis y estasis de orina debido al vaciado incompleto. Además, algunos autores han sugerido investigaciones urodinámicas antes de la cirugía para ayudar a identificar la incontinencia urinaria de esfuerzo oculta e intentar predecir a aquellas mujeres con disfunción miccional subyacente. La evaluación de la POP es en gran medida clínica, aumentada por modalidades de imágenes como la ecografía y la resonancia magnética. Para fines prácticos, aunque tales investigaciones pueden ser útiles para aspectos de investigación, por lo general no están justificadas.
El manejo puede ser no quirúrgico, con el uso de pesarios, aunque el tratamiento exitoso a largo plazo puede ser difícil. El uso de pesarios está fuera del alcance de este artículo. Cualquiera que sea el tratamiento elegido, la rehabilitación del suelo pélvico con enfermeras de continencia o fisioterapeutas capacitados en salud pélvica de la mujer, es un complemento importante para obtener un resultado exitoso a largo plazo. A menudo, las mujeres con procidentia tienen una mala coordinación de la relajación y contracción del músculo pélvico, disfunción intestinal asociada e incontinencia urinaria subyacente, y esta compleja gama de patologías debe tratarse como un trastorno pélvico «global». La pérdida de peso, la reducción del tabaquismo y la mejora de los hábitos intestinales, aunque no se ha demostrado que mejoren los resultados, son importantes de abordar antes de la cirugía.
Opciones quirúrgicas: ¿conservar o no?
Este es un área controvertida y hay un trabajo limitado para sugerir que la preservación uterina ofrece alguna ventaja. Hay una gran cantidad de operaciones con defensores que ensalzan las ventajas de cada una basada en la experiencia personal (sesgo) y en estudios de cohortes limitados, generalmente retrospectivos. Por lo tanto, las recomendaciones definitivas para la cirugía se limitan a estudios importantes, como se resume en la revisión Cochrane. La revisión Cochrane de 2013 sugiere que la sacrocolpopexia abdominal, ya sea por técnica abierta o laparoscópica, puede ofrecer un resultado ligeramente mejor para el prolapso uterino o de la bóveda, principalmente en términos de longitud vaginal y resultados sexuales, así como tasas de recurrencia en comparación con los implantes de malla vaginal total. Sin embargo, los tiempos de funcionamiento eran más largos y había un período más largo antes de volver al trabajo.
Las opciones quirúrgicas para procidentia incluyen: histerectomía vaginal con colporrafía tradicional anterior y posterior; o histeropexia vaginal utilizando complejo de ligamentos uterosacrales y cardinales; sacrospinous fixation; or abdominal or laparoscopic hysteropexy, with or without mesh.
Surgical options for vault prolapse include: abdominal or laparoscopic sacrocolpopexy, with or without mesh; sacrospinous fixation; McCall culdoplasty; uterosacral fixation – intra- or extra-peritoneal; ileo-coccygeal fixation; or vaginal mesh colpopexy with or without fixation to sacrospinous ligament using biological or synthetic polypropylene.
Colpocleisis is a surgical option for both procidentia and vault prolapse. Al igual que en cualquier cirugía en la que se conserve el útero, se debe realizar una evaluación endometrial al mismo tiempo.
Hay evidencia de aumento de malla sintética para kits de sacrocolpopexia y malla vaginal.9 Con la creciente preocupación por las complicaciones de la reparación aumentada con malla por vía vaginal, principalmente como resultado de la contracción vaginal, el dolor y la exposición a la malla después de la operación, se ha vuelto a la reparación de tejidos nativos. La histerectomía vaginal simple con o sin reparación vaginal anterior y posterior asociada se asocia con un resultado relativamente pobre a largo plazo y, lógicamente, a menos que se aborde la debilidad de nivel 1 en el momento de la cirugía, simplemente extirpar el útero a menos que esté relacionado con el alargamiento del cuello uterino tiene poco sentido.
La fijación sacroespinosa mediante soportes de agujas y suturas, o dispositivos de despliegue y captura reutilizables y dispositivos de captura de sutura desechables han facilitado la realización de este procedimiento. Sin embargo, se requiere una disección lateral significativa para identificar la porción del ligamento sacroespinoso que es segura de usar, que mide aproximadamente 2 cm craneal y medial a la columna isquémica. Los riesgos incluyen el despliegue demasiado profundo, lo que resulta en lesiones en el haz pudendo o en los vasos glúteos inferiores o en el nervio ciático. El dolor de glúteos puede ser una complicación de este procedimiento, pero con los dispositivos de captura más nuevos parece ser reducido y limitado en duración. El dolor intenso persistente que dura más de 48 horas puede requerir la liberación de las suturas. Aunque tradicionalmente es unilateral, debido a las preocupaciones de atarse y tender la vagina, la fijación bilateral se realiza cada vez más con una elevación excelente y se puede hacer sin atarse dolorosamente. Los desenlaces a largo plazo indican tasas de recidiva más altas, en comparación con la sacrocolpopexia, y cuando se realizan a posteriori pueden producir un aumento del prolapso del compartimento anterior de novo. La fijación anterior, aunque técnicamente más desafiante, puede mejorar este resultado y algunos centros abogan por una fijación de cuatro puntos, incorporando soporte de nivel 1 anterior y posterior para superar esto.
La fijación uterosacral se puede realizar en el momento de la histerectomía, cuando la anatomía es más fácil de definir, o por medio de la plicación para preservar el útero y algunos estudios han sugerido buenos resultados.10,11 Para el prolapso de la bóveda, la fijación intraperitoneal puede ser un desafío técnico y todos estos procedimientos corren un mayor riesgo de lesión ureteriana. La fijación extraperitoneal también ha demostrado tener buenos resultados y evita entrar en la cavidad abdominal.12
La fijación ileococcígea es técnicamente más fácil, pero resulta en tasas de éxito más bajas. El procedimiento McCall, o procedimiento McCall modificado que utiliza los ligamentos uterosacrales, es un procedimiento relativamente sencillo que resulta en una buena corrección anatómica. La colpocleisis implica el cierre permanente de la mucosa vaginal anterior y posterior desnudada, con el objetivo de borrar la cavidad vaginal. Es adecuado para los ancianos y tiene una morbilidad relativamente baja.
En resumen, el tratamiento quirúrgico óptimo de procidentia depende de los resultados centrados en el paciente, incluido el deseo de mantener las relaciones sexuales, el deseo de mantener el útero y los antecedentes de cirugía pélvica previa. En esta etapa, se requieren estudios adicionales para aclarar el mejor tratamiento para esta enfermedad en etapa terminal.
- Samuelsson E, Victor A, Svardsudd K. Determinantes de la incontinencia urinaria en una población de mujeres jóvenes y de mediana edad. Acta Obstet Gynecol Scand. 2000;79(3):208-15. PubMed PMID: 10716302.
- Thakar R, Stanton S. Manejo del prolapso genital. BMJ. 2002;324(7348):1258-62.
- Hendrix SL, Clark A, Nygaard I, Aragaki A, Barnabei V, McTiernan A. Prolapso de órganos pélvicos en la Iniciativa para la Salud de la Mujer: gravedad y gravidez. Am J Obstet Gynecol. 2002;186(6):1160-6.
- DeLancey JO. Anatomía del Suelo Pélvico. Opinión actual en Obstetricia & Ginecología. 61994a. p. 313-43.Petros PE, Ulmsten UI. Una teoría integral de la incontinencia urinaria femenina. Consideraciones experimentales y clínicas. Acta Obstet Ginecol Scand Suppl. 1990;153:7-31. PubMed PMID: 2093278.
- Dietz HP. Función de elevación antes y después del parto. ANZJOG. 2004;44(1):19-23.
- Andrew BP, Shek KL, Chantarasorn V, Dietz HP. Agrandamiento del hiato elevador en el prolapso de órganos pélvicos femeninos: ¿causa o efecto? ANZJOG.2013; 53 (1):74-8. doi: 10.1111 / ajo.12026. PubMed PMID: 23278472.
- Baessler K, O’Neill SM, Maher CF, Battistutta D. Cuestionario australiano para el suelo pélvico: un cuestionario validado para el suelo pélvico administrado por entrevistador para la clínica de rutina y la investigación. Int Urogynecol J Disfunción del Suelo Pélvico. 2009;20(2):149-58. Epub 2008/10/30. doi: 10.1007 / s00192-008-0742-4. PubMed PMID: 18958382.
- Maher CF, Feiner B, DeCuyper EM, Nichlos CJ, Hickey KV, O’Rourke P. Colpopexia sacra laparoscópica versus malla vaginal total para prolapso de bóveda vaginal: un ensayo aleatorizado. Am J Obstet Gynecol. 2011;204(4):360 e1-7. Epub 2011/02/11. doi: 10.1016/j. ajog.2010.11.016. PubMed PMID: 21306698.
- Shull BL, Bachofen C, Coates KW, Kuehl TJ. Abordaje transvaginal para reparar los sitios apicales y otros sitios asociados de prolapso de órganos pélvicos con ligamentos uterosacrales.. Am J Obstet Gynecol. 2000; 183 (6):1365-73; discussion 73-4.
- Haylen BT, Yang V, Vu D, Tse K. Combo de colporrafía anterior de plicación uterosacral de línea media (MUSPACC): informe quirúrgico preliminar. Int Urogynecol J. 2011; 22(1): 69-75. Epub 2010/08/27. doi: 10.1007 / s00192-010-1242-x. PubMed PMID: 20740357.
- Fatton B, Dwyer PL, Achtari C, Tan PK. Suspensión de bóveda vaginal uterosacral extraperitoneal bilateral: serie de casos longitudinales de seguimiento de 2 años de 123 pacientes. Int Urogynecol J Disfunción del Suelo Pélvico. 2009;20(4):427-34. Epub 2009/01/23. doi: 10.1007 / s00192-008-0791-8. PubMed PMID: 19159055.